Die Diagnose Bandscheibenvorfall stellt für unglaublich viele Menschen eine Horrordiagnose dar. Das Schlimme ist, dass sowohl viele Ärzte als auch Therapeuten, aber vor allem auch die Beratung bei Dr. Google diese Gedanken befeuern.
Wenn man sich die Datenlage dazu anschaut, dann erkennt man schnell, dass es meistens nicht so schlimm ist, wie es zunächst klingt und eine OP ist tatsächlich nur selten notwendig.
Was ist eine Bandscheibe?
Schauen wir uns erstmal die Anatomie an.
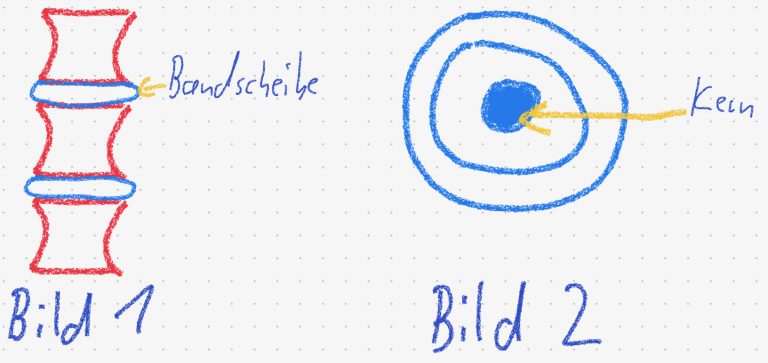
Bandscheiben befinden sich zwischen den einzelnen Wirbelkörpern und Du kannst sie Dir ein bisschen wie die Dämpfung in Sportschuhen vorstellen. Auf Bild 1 habe ich mal versucht, das schematisch zu zeichnen und hoffe, dass es halbwegs erkennbar ist.
Im Querschnitt (Bild 2) kannst Du Dir eine Bandscheibe in etwa wie einen Baumstamm vorstellen. Die äußere Ringstruktur (Anulus fibrosus) hält den gallertigen Kern der Bandscheibe (Nucleus) in der Mitte.
Insgesamt besteht die Bandscheibe zu einem sehr großen Teil aus Wasser und verliert sogar im Laufe des Tages an Höhe. Letzteres ist übrigens der Grund, warum Du abends kleiner bist als morgens und auch einer der Faktoren, warum Menschen in höherem Lebensalter kleiner werden.
Der Bandscheibenvorfall
Weiter geht’s mit dem vermeintlichen Horrorszenario, dem Bandscheibenvorfall und auch dem kleinen Bruder, der Bandscheibenvorwölbung.
Wenn bei der Bandscheibenvorwölbung die Ringstruktur noch intakt ist (allerdings nur etwas zu lax), so ist diese beim Bandscheibenvorfall zerrissen und der Kern kann austreten. Die Unterscheidung ist nicht scharf abgrenzbar und hängt somit ein Stück weit von der Einschätzung des Radiologen ab.
Auch wenn beides schon im ersten Moment nach massiven Beschwerden schreit, so ist das oftmals nicht der Fall. Dazu aber später mehr.
Meistens drückt sich der Kern in Richtung des Rückens und etwas zur Seite (über 90 %) und in Richtung der sogenannten Spinalnerven. Hiermit werden die großen Nervenbündel beschrieben, die aus der Wirbelsäule austreten und weiter in die Peripherie ziehen. Je eher der Bandscheibenvorfall direkt zur Mitte des Rückens zieht, desto eher kann auch der Spinalkanal (Rückenmark) betroffen sein. (1)
Am häufigsten tritt ein Bandscheibenvorfall übrigens im Alter von 30-50 Jahren auf und bei über 60 % im Bereich der Lendenwirbelsäule (der Bereich zwischen Becken und Rippen).
Übrigens geht man davon aus, dass bei über 60 % der über 60-jährigen ein Bandscheibenvorfall im Bereich der Lendenwirbelsäule zu finden ist.
Symptome
Die Möglichkeit der Symptome sind sehr unterschiedlich und müssen nicht zwangsläufig mit der Bildgebung zusammenhängen!
Von symptomfreien Patienten, bei denen die Diagnose quasi ein Zufallsbefund ist, bis hin zu Schmerzen oder sogar Lähmungen kann alles passieren.
Um es noch einmal zu betonen, eine Bandscheibenvorwölbung und sogar ein Bandscheibenvorfall müssen nicht zwingend zu Beschwerden führen. Bei einer Untersuchung an 488 beschwerdefreien jungen Männern zwischen 17 und 24, die von der Bundeswehr auf fliegerische Tauglichkeit untersucht wurden, fanden sich lediglich bei 18,8 % der Bewerber komplett unauffällige Wirbelsäulen. 49 % der Bewerber zeigten degenerative Veränderungen der Bandscheiben.
Schmerzen können sowohl rein im Bereich des Rückens auftreten, als auch im Verlauf des Nerven, der eingeengt wird. Manchmal kommt es auch zu Gefühlsstörungen im Verlauf des Nerven, sogenannten Parästhesien. Diese reichen von Kribbeln und Einschlafgefühl bis hin zu Taubheit.
In schwerwiegenderen Fällen kann es auch zu Lähmungen der Muskulatur kommen und auch dem sogenannten Cauda-Equina-Syndrom kommen, bei dem es zu Kontinenzproblemen kommen kann.
Therapie
Auch wenn vielleicht oft das Bild vermittelt wird, so muss ein Bandscheibenvorfall oftmals nicht operiert werden!
An sich läuft das Behandlungsschema in vielen Fällen ähnlich wie bei anderen Verletzungen ab (P.E.A.C.E. & L.O.V.E.). Wichtig ist nochmal zu erwähnen, dass sich die Behandlung nach den Beschwerden des Patienten und nicht nach dem Ergebnis der Bildgebung richtet.
Zu Beginn steht oft die Schmerzlinderung im Vordergrund, wozu eine sehr große Bandbreite an Möglichkeiten zur Verfügung steht.
Ich nutze in meinen Behandlungen oftmals diverse Techniken aus den Bereichen der Physiotherapie, Osteopathie und auch ergänzende Möglichkeiten wie Dry Needling. Mit meinen Patienten bespreche ich zudem ein passendes Belastungsmanagement (nicht einfach nichts tun), sowie ergänzende Übungen. Zum Teil bieten sich auch gezielte Übungen zur Nervenmobilisation an, diese sollten aber immer in der Behandlung abgesprochen werden.
Schmerzmittel sind eine sehr individuelle Entscheidung, wobei ich diese, wenn möglich, vermeiden würde. Einzige Ausnahme ist, wenn Schlafen ohne nicht mehr möglich ist.
Es gibt einige wenige, konkrete Gründe, die für eine OP sprechen:
- Inkontinenz
- massiver Kraftverlust in der vom betroffenen Nerv versorgten Muskulatur
Schmerzen sollten erst dann einen OP Grund darstellen, wenn eine konservative Behandlung scheitert!
In den meisten Fällen bilden sich übrigens im Laufe der Zeit sowohl Bandscheibenvorfälle als auch Bandscheibenvorwölbungen zurück. Hierzu ein kleines Bild aus einem Post von Instagram (3), der das sehr deutlich zeigt. Mit dem Pfeil ist jeweils die Stelle markiert, an der der Bandscheibenvorfall sitzt.

Fazit
Zunächst einmal das wichtigste: Oftmals muss ein Bandscheibenvorfall nicht operiert werden und normalerweise verheilt dieser im Laufe der Zeit.
Viele im MRT diagnostizierte Bandscheibenvorfälle können auch Zufallsbefunde sein und nichts mit Deinen Beschwerden zu tun haben.
Sollten Lähmungen oder Kontinenzprobleme auftreten, solltest Du (ich vermute selbsterklärend) zeitnah einen Arzt aufsuchen.
Auch wenn in der Akutphase Entlastung Sinn machen kann, so sollte im weiteren Verlauf wieder peu à peu Last auf die betroffenen Strukturen kommen, damit diese wieder richtig verheilen können und belastbarer werden.
Im Video bzw. Podcast findest Du zudem noch ein Patientenbeispiel, was aufzeigt, warum mir Aufklärung in diesem Bereich so wichtig ist.
Quellen
(1) Amboss Medizinerlexikon
(2) Pippig, Torsten (2009): Über die Häufigkeit von asymptomatischen Wirbelsäulen- und Rückenmarkveränderungen bei jungen Männern – eine MRT-Studie an 488 beschwerdefreien Männern zwischen 17 und 24 Jahren. Open Access Repositorium der Universität Ulm und Technischen Hochschule Ulm. Dissertation. http://dx.doi.org/10.18725/OPARU-1617
(3) https://www.instagram.com/p/CsYtNdMLu6l/?igshid=MzRlODBiNWFlZA==

Wie Du vielleicht schon mitbekommen hast, ist mein Name Etienne Ries.
Ich bin Heilpraktiker, Osteopath und Physiotherapeut und schon von klein auf vom menschlichen Körper fasziniert. Nachdem ich mehrere Jahre als angestellter Physiotherapeut gearbeitet habe, habe ich mir 2021 den Traum der eigenen Praxis erfüllt und habe mich hier auf die Arbeit mit Schmerzpatienten und Sportlern spezialisiert. Wie Du im Blog merken wirst, sind das aber nicht meine ausschließlichen Behandlungsfelder. Zur Terminbuchung kommst Du übrigens bequem hier.
Diese Faszination versuche ich sowohl in meiner Arbeit an meine Patienten weiterzugeben, als auch mittels des Blogs und anderer Social Media Formate, wie YouTube…
Wenn Du immer auf dem Laufenden bleiben willst, kannst Du Dich auch gerne zu meinem wöchentlichen E-Mail Newsletter anmelden.
Verwandte Beiträge
-
Was tun bei Sportverletzungen?
Vor allem in der Sommerzeit steigt die Zahl der Sportverletzungen oder auch generell Weichteilverletzungen. Das schöne Wetter lockt mehr und mehr Menschen nach draußen, sei es zum Joggen, Radfahren oder…
-
Was tun gegen Schmerzen?
Nachdem es in den letzten Artikeln sehr darum ging, Dir ein Grundwissen zum Thema Schmerz zu vermitteln, möchte ich mich im heutigen Artikel damit beschäftigen, was Maßnahmen gegen Schmerzen sind,…
-
Was ist ein Gleitwirbel (Spondylolisthesis)
Ein weiterer Befund aus der Bildgebung, der bei unglaublich vielen Patienten Verunsicherung hervorruft, ist die Spondylolisthesis, umgangssprachlich oft auch Gleitwirbel genannt.Viele Patienten sind nach der Diagnosestellung unsicher, ob ihre Wirbelsäule…



2 Responses