Was ist Skoliose und muss die Wirbelsäule gerade sein?
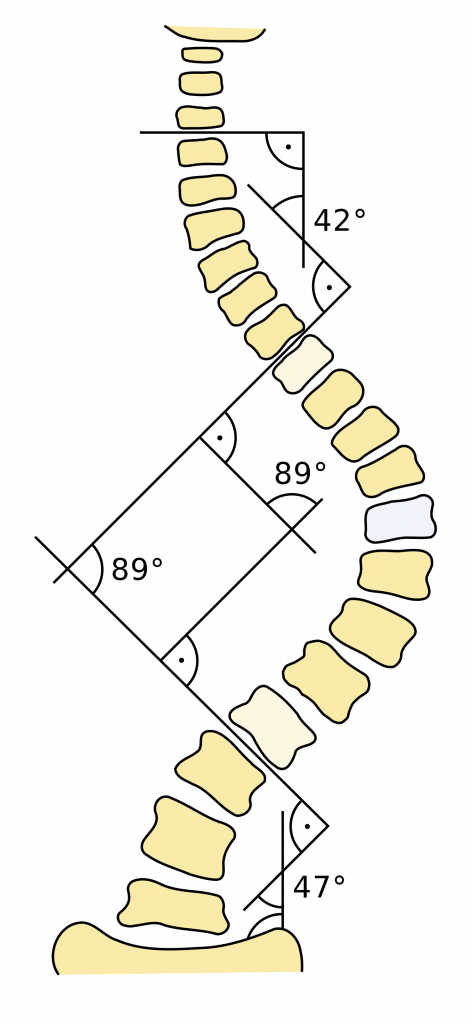
An der Wirbelsäule ist nach einem Bandscheibenvorfall die Skoliose glaube ich das „Krankheitsbild“, über das es die meisten Mythen und Missverständnisse gibt. Warum die Wahrheit irgendwo zwischen Rollstuhl und ist komplett egal liegt, soll das Thema des heutigen Blogartikels sein. Ja, es gibt Momente, in denen man eine Skoliose etwas genauer im Auge behalten sollte, das ist bei Heranwachsenden, vor allem im Laufe der Pubertät, wenn auch Wachstumsschübe anstehen. Gerade in dieser Zeit gilt es aber, dass Behandler noch mehr auf ihre Wortwahl achten, im Umgang mit Patienten. Denn Nocebos sind hier leider sehr weit verbreitet und werden teils als Rechtfertigung für unnötige Therapien genutzt. Was ist eine Skoliose? Das Wort Skoliose stammt aus dem altgriechischen Wort skolíōsis und bedeutet so viel wie Krümmung. Das stellt auch schon eine gute Beschreibung des „Problems“ dar. Bei einer Skoliose ist oft das Auffälligste eine seitliche Wirbelsäulenkrümmung (wenn Du von hinten oder vorne auf die Wirbelsäule schaust). Dazu kommt noch eine Rotation der Wirbelsäule. Am bekanntesten ist vermutlich die S-Form bei einer Skoliose, bei der sich zwei Bögen bilden (ein Punkt, den wir später nochmal aufgreifen werden). Ursachen Unterschieden wird bei der Skoliose in zwei verschiedene Varianten. Die idiopathische (auch primäre) Skoliose und die sekundäre Skoliose. Ungefähr 90 % der Skoliosen sind idiopathisch, das heißt, die Ursache ist nicht bekannt. (2) Oder um es mit den Worten von Dr. House zu sagen: „Idiopathisch, Lateinisch. Übersetzt: Wir sind Idioten, weil wir nicht rausfinden, was es ist.“ (3) Die Beschreibung ist, glaube ich einprägsamer, auch wenn ich House minimal korrigieren muss, denn das Wort stammt aus dem altgriechischen. Von der idiopathischen Skoliose sind Mädchen eher betroffen als Jungs und sie tritt meist kurz vor oder in der Pubertät auf. (2) Eine Unterteilung findet hier lediglich anhand des Alters der Entstehung statt (4): Säuglingsskoliose (innerhalb 1. Lebensjahr) Infantile Skoliose (1. bis 3. Lebensjahr) Juvenile Skoliose (4. bis 10. Lebensjahr) Adoleszentenskoliose (11. bis 18. Lebensjahr) Adulte idiopathische Skoliose (ab dem 18. Lebensjahr) Demgegenüber steht die sekundäre Skoliose. Hier lässt sich eine Ursache benennen. Die Ursachen werden meist in verschiedene Hauptgruppen unterteilt (4): Osteopathische Skoliosen (bedeutet in diesem Kontext durch den Knochenfehlbildungen oder Knochenverformungen bedingt) Myopathische Skoliosen (durch primäre Muskelerkrankungen, wie z.B. Muskeldystrophien) Neuropathische Skoliosen (durch Nervenerkrankungen) Fibropathisch (durch Bindegewebsveränderung wie Narbenzug oder Marfan-Syndrom) Der Schweregrad wird normalerweise anhand des sogenannten Cobb-Winkels bestimmt. Die Bestimmung dieses Winkels erfolgt anhand einer Röntgenaufnahme der Wirbelsäule, idealerweise im Stand. Der Winkel beschreibt die Krümmung der Wirbelsäule am jeweiligen Bogen der Skoliose. Nebenstehend findest Du eine schematische Darstellung der Bestimmung des Cobb-Winkels. Als Ausgangspunkte zur Winkelmessung werden die beiden sogenannten Neutralwirbel genutzt (im Bild etwas heller). Diese stellen den Übergang von einer Krümmung zu einer anderen dar. Vielleicht auch interessant, der Messfehler wird mit ca. 3° angegeben, das heißt der reale Wert kann auch 3° über oder unter dem gemessenen liegen. Bild 1 (5) Mögliche Beschwerden Dieser Punkt lässt sich sehr schwer beantworten. Da die Palette sehr groß ist und nicht zwingend mit dem Cobb-Winkel zusammenhängen muss. Ein Zusammenhang mit Schmerzen scheint zumindest nicht zu bestehen. (6) Größere Beschwerden, wie Atembeschwerden entstehen beispielsweise nur bei stark ausgeprägten Skoliosen, bei denen es zu einer Enge der Brust- und Bauchorgane kommen kann. (2) In jungem Alter sind Beschwerden eher selten, hier erfolgt die Diagnose meist eher, da optische Dinge auffallen, wie ein Schulterschiefstand oder ein sogenannter Rippenbuckel. (2) Als kritische Schwelle wird oft ein Cobb Winkel von 30° (8) oder auch 30-50° (7) angesehen. Welche Therapiemöglichkeiten gibt es? Die Therapie richtet sich zum einen am Cobb-Winkel und zum anderen auch am Alter des Patienten bzw. ob er sich noch im Wachstum befindet. Bei dem Cobb-Winkel wird noch unterschieden, ob die Krümmung sich im Bereich der Brustwirbelsäule (thorakal) befindet oder ob auch der unteren Rücken einen Teil der Krümmung beinhaltet (thorakolumbal bzw. lumbal). (9) Eine allgemeine Empfehlung sowohl für heranwachsende, als auch ausgewachsene Patienten ist übrigens sportliche Betätigung mit Schwerpunkt Rumpfstabilität. Physiotherapie Physiotherapie kann ergänzend durchgeführt werden. Hier liegt der Schwerpunkt in der Kräftigung des Rumpfes. Das kann entweder durch allgemeine Übungen erfolgen oder auch durch spezifische Übungen. Beide zeigen eine Effektivität, scheinen sich allerdings bzgl. der Effektivität nicht zu unterscheiden. (7,8) Auch wenn evtl. weitere Therapiemaßnahmen erforderlich werden, wie ein Korsett oder sogar eine Operation, so wird eine physiotherapeutische Mitbehandlung meist empfohlen (9). Therapie nach Schroth Die Skoliosetherapie nach Schroth ist nach Katharina Schroth (1894-1985) benannt. Sie selbst litt unter Skoliose und entwickelte ihr Konzept im Selbstversuch, als medizinischer Laie. Ziel des Konzepts ist es, anhand gezielter Atem- und Kräftigungsübungen die Wirbelsäule in eine möglichst „gerade“ Position zu bringen, quasi aktiv die Skoliose auszugleichen. Osteopathie Laut Leitline kann eine osteopathische Behandlung ergänzend zur Primärtherapie einen positiven Effekt haben, zum Beispiel auf Schmerzen. Auch bei funktionellen Skoliosen aufgrund von Beinlängenunterschieden wird darauf hingewiesen, dass osteopathische Behandlungen sinnvoll sein können. (9) Allerdings weisen die Autoren auch darauf hin, dass das Evidenzlevel der Studien noch nicht ausreichend sei, um Osteopathie zu einer Verbesserung des Cobb-Winkels zu empfehlen. (9) Korsettversorgung Wenn die Patienten sich noch im Wachstum befinden und der Cobb-Winkel der größten Krümmung der Skoliose entweder bei über 25° im Bereich des Brustkorbs oder über 20° mit Beteiligung der Lendenwirbelsäule beträgt, sollte laut Leitlinie zusätzlich ein Korsett genutzt werden. (9) Durch ein Korsett kann die Progression (das Fortschreiten) des Winkels signifikant gesenkt werden, bei einem Winkel bis zu 40°. Es wird häufig eine Tragezeit von 20h pro Tag (8) oder sogar 18-23h (9) empfohlen. Da das Tragen eines Korsetts für junge Patienten psychisch belastend sein kann, weisen die Autoren der Leitlinie darauf hin, dass auch auf diesen Aspekt eingegangen werden sollte und bei Bedarf auch eine psychologische Beratung angeboten werden sollte. (9) Kontrolluntersuchungen Während des Wachstums sollte eine regelmäßige Kontrolluntersuchung stattfinden, um die Therapie engmaschig zu kontrollieren. In der Pubertät wird eine Verlaufskontrolle in einem Abstand von 4 bis 6 Monaten empfohlen. (9) Standardmäßig wird häufig Röntgen eingesetzt, um die Verlaufskontrolle durchzuführen, was aufgrund der Strahlenbelastung natürlich nicht optimal ist. Es ist aber nach wie vor die genaueste Methode. Eine alternative, die sogenannte Rasterstereographie (auch bekannt unter
Kreuzheben – die wichtigste Übung für Deinen Rücken

Normalerweise wirst Du von mir nicht hören, dass eine Übung wichtiger ist, als andere, um ein bestimmtes Ziel zu erreichen. Es gibt allerdings eine einzige Ausnahme und das ist das Kreuzheben. Eine Übung, die vielen Menschen Respekt einflößt und gerade bei „Rückenpatienten“ und auch einigen Behandlern Ängste hervorruft. Doch diese Befürchtungen sind mit der richtigen Herangehensweise unbegründet und können sogar den Behandlungserfolg schmälern. Denn vor einer Sache haben die meisten „Rückenpatienten“ Angst und das ist (schweres) Heben. Was denkst Du, sollte also ein Trainingselement sein? Richtig, (schweres) Heben und die Übung, die uns das am besten ermöglicht ist, Kreuzheben. Und auch wenn Du keine Schmerzen hast, ist Kreuzheben die Übung, die ich jedem empfehlen würde, um einen starken und belastbaren Rücken zu erhalten. Rückenschmerzen Rückenschmerzen sind ein weit verbreitetes Krankheitsbild, was auch zu vielen Krankschreibungen führt. Die Ursachen sind vielfältig und sollten immer auch gezielt angegangen werden. Die von vielen Patienten gefürchtetste Ursache sind Bandscheibenvorfälle, es können aber auch viele andere Strukturen für die Schmerzen verantwortlich sein. Warum Training bei Schmerzen wichtig ist Es gibt viele Gründe, warum es wichtig ist, dass betroffene Strukturen im Verlaufe der Heilung wieder belastet werden. Einer davon ist, dass eine Steigerung der Belastbarkeit abhängig von der Belastung ist. Da ich dem Thema bereits einen eigenen Artikel gewidmet habe, an dieser Stelle die Kurzfassung. Der Körper passt sich an nahezu alle Anforderungen, die an ihn gestellt werden, an, solange die Dosis stimmt und er genug Zeit für die Anpassung erhält. Die Ursachen für Schmerzen sind vielfältig, was aber vor allem bei chronischen Schmerzen irgendwann passiert ist, dass die Belastbarkeit der Strukturen nachlässt. Betroffene Muskeln verlieren zum Beispiel Kraft, da sie seltener genutzt werden und bestimmte Bewegungen werden schwieriger, da Du sie vermeidest und evtl. mit Schmerzen verknüpfst. Es wird also schwierig, beim Kreuzheben von jetzt auf gleich über 100 kg zu heben. Im Laufe der Zeit aber ein Ziel, dass sich leichter erreichen lässt, als viele denken würden. Kreuzheben Kreuzheben ist im Grunde eine simple Übung: Du hebst ein Gewicht vom Boden liegend hoch und führst es wieder runter. Zack, die erste Wiederholung ist erledigt. Daher auch der englische Name der Übung: Deadlift, ein Heben (Lift) von einem toten Punkt aus. Wenn es um das Ziel geht, möglichst hohe Gewichte zu heben und das auch im Wettkampf, kann es definitiv komplexer werden. Für die Anwendung im therapeutischen Setting muss es allerdings nicht so viel komplexer werden. Technik Wie angedeutet gibt es nicht die eine perfekte Technik. Allerdings gibt es ein paar Punkte, die Dir helfen können, effektiver zu heben. Diese lassen sich bis zu einem gewissen Grad auch auf das Heben im Allgemeinen übertragen. Im Folgenden wollen wir uns anschauen, wie eine Wiederholung des klassischen Kreuzhebens mit der Langhantel abläuft. Schuhe Beim Kreuzheben vielleicht nicht ganz so relevant wie bei der Kniebeuge, aber bei Freihantelübungen würde ich persönlich auf Laufschuhe verzichten. Die Dämpfung sorgt leider für einen instabilen Stand und somit für ein höheres Verletzungsrisiko. Zudem verpufft auch ein Teil Deiner Kraft in der Dämpfung, was auch schade und unnötig ist. Es gibt spezielle Schuhe fürs Krafttraining, speziell auch für diese Form von Übungen bzw. Gewichtheber, barfuß oder mit Schuhen, die lediglich eine dünne Sohle haben, klappt es aber genauso. Persönlich nutze ich eine Art Sockenschuhe, die Du auch auf den Bildern bzw. im Video siehst. Der Vorteil ist, dass ich damit auf dem Boden einen guten Halt habe und nicht so schnell wegrutschen kann. Startposition In der Startposition befindet sich der Mittelfuß unter der Stange (Bild 1). Die Arme sind gestreckt und stehen senkrecht zum Boden, sodass die Hantelstange unter den Schultern liegt (Bild 2). Der Rücken befindet sich in seiner „natürlich geraden“ Position (Bild 3). An diesen Punkten sollte sich während des gesamten Hebevorgangs auch nichts ändern. Bild 1 Bild 2 Bild 3 Das Heben Der Impuls kommt aus den Beinen, indem die Knie gestreckt werden. An der Position des Oberkörpers verändert sich im ersten Teil der Bewegung nichts, dieser wird zunächst parallel verschoben. Erst wenn die Hantel die Knie passiert, wird die Hüfte aktiv in die Streckung gebracht und der Oberkörper beginnt sich aufzurichten. Das Ende der Bewegung ist erreicht, wenn Du im geraden Stand ankommst und Hüfte und Knie gestreckt sind. Ablegen Das Ablegen läuft mehr oder weniger genau so ab, wie das Heben. Zunächst beugst Du die Hüfte und wenn die Hantel ungefähr auf Kniehöhe ist, beginnst Du die Knie zu beugen, bis das Gewicht wieder am Boden ankommt. Das Ablegen darf auch deutlich schneller ablaufen, als der Lift an sich. Variationen Es gibt etliche Variationen des Kreuzhebens, wobei die meisten im Therapiesetting nicht unbedingt benötigt werden. Die beiden Varianten, die in meinen Augen im Therapiesetting am ehesten eine gute Option darstellen, sind das rumänische Kreuzheben und Jefferson Curls. Rumänisches Kreuzheben Das rumänische Kreuzheben unterscheidet sich vom klassischen Deadlift nur in sehr wenigen Punkten: Das Gewicht wird nicht abgelegt und die Abwärtsbewegung ist deutlich langsamer als beim klassischen Kreuzheben. Der restliche Bewegungsablauf bleibt an sich gleich. Manchen Menschen fallen sogenannte zyklische Bewegungen einfach leichter, sodass es in diesem Fall einen einfacheren Einstieg darstellt. Zudem brauchst Du keine spezielle Unterlage unter der Hantel und Du wirst Nachbarn weniger mit lauten, fallenden Gewichten stören. Jefferson Curls Bei Jefferson Curls machst Du quasi das, was Du beim klassischen Kreuzheben versuchst zu vermeiden. Du hebst rein aus dem Rücken und rundest diesen dazu ein. Gerade nach einem akuten Bandscheibenvorfall würde ich mit dieser Form nicht zu früh einsteigen. Im weiteren Heilungsverlauf macht es aber durchaus Sinn, auch diese Form zwischendurch einzubauen. Nicht unbedingt immer mit dem Ziel ein maximales Gewicht zu erreichen, bei manchen Patienten ist das Ziel auch einfach, diese Bewegung wieder zuzulassen und Vertrauen in den Körper zu stärken. In der Arbeit mit Patienten bin ich mit den Gewichten bei Jefferson Curls meist bei unter 50 kg geblieben. Steigern würde ich mich hier mehrheitlich etwas langsamer, als beim klassischen Kreuzheben, da das Gewebe (unter anderem die Bandscheiben) ausreichend Zeit brauchen, um sich anzupassen. Es gibt aber auch durchaus Personen, die hierbei höhere
Ist es wirklich der Ischiasnerv?

Der untere Rücken oder vielleicht auch der Gesäßbereich schmerzen? Wenn Du schon einige Artikel von mir gelesen hast, dann wirst Du vielleicht nicht ganz so schnell die Hypothese „Ischias“ in den Raum werfen. Vielen Patienten geht es aber noch anders und sie werden diese Eigendiagnose schnell stellen, was leider oft genug zu Nocebos führt. Egal, ob Du schon etwas fortgeschrittener bist in Deinem medizinischen Wissen oder nicht, nach diesem Artikel, wirst Du über den Ischias und auch Deinen Rücken genauer Bescheid wissen. Anatomie Der Ischiasnerv (auf schlau: Nervus ischiadicus) beginnt im Bereich des unteren Rückens (4. Lendenwirbel bis 3. Sakralwirbel). Er ist der größte Nerv im menschlichen Körper und enthält sowohl sensible als auch motorische Fasern. Die Nervenwurzeln vereinigen sich aus dem Plexus sacralis und ziehen unterhalb der Gesäßmuskulatur weiter in Richtung Kniekehle. Im Bereich des Oberschenkels verläuft er unter dem M. biceps femoris (der außen liegende Teil der ischiocruralen Muskulatur). Oberhalb des Kniegelenks teilt er sich in die beiden Äste (Nervus tibialis und den Nervus fibularis (peroneus) communis) auf. Wo diese Trennung exakt stattfindet, ist sehr unterschiedlich, teils findet diese bereits auf Höhe der Gesäßmuskulatur statt. In der Fachliteratur findet man auch Verweise darauf, dass der Ischiasnerv eigentlich kein eigenständiger Nerv sei, sondern lediglich eine bindegewebige Zusammenlagerung der getrennten Faseranteile, quasi wie ein Kabelkanal. Die beiden Anteile versorgen im weiteren Verlauf den Unterschenkel motorisch (komplett) und auch größtenteils sensibel (bis auf das Areal des N. saphenus). Funktion des Ischiasnervs Wie schon beschrieben, ist der Ischiasnerv von seiner Funktion ein gemischter Nerv, das heißt, er hat sowohl sensible als auch motorische Fasern. Motorisch steuert er die Funktion folgender Muskeln: M. adductor magnus (Adduktor, unterstützt Innenrotation bzw. Streckung jeweils der Hüfte) Mm. ischiocrurales (Beuger des Kniegelenks, größtenteils auch Strecker der Hüfte) M. semitendinosus (zusätzlich Innenrotation des Kniegelenks) M. semimembranosus (zusätzlich Innenrotation des Kniegelenks) M. biceps femoris (zusätzlich Außenrotation des Kniegelenks, der kurze Anteil streckt nicht die Hüfte) Sensibel versorgt der Ischiasnerv den Rückseiten Oberschenkel und fast den gesamten Unterschenkel, bis auf einen Streifen am medialen (zur Körpermitte hin) Bereich des Unterschenkels. Mögliche Beschwerden Es gibt zwei Richtungen, über die sich Nervenproblemen zeigen können: Motorische Probleme (Kraftverlust) Sensible Beschwerden (Parästhesien, Schmerzen, Taubheit, Verlust der Beweglichkeit) Je nachdem, welcher Anteil eines Nervs betroffen ist, tritt entweder nur ein Teil oder auch beide auf. Motorische Beschwerden sind meiner Erfahrung nach zum Glück deutlich seltener, als sensible Beschwerden. Starke motorische Ausfälle sind dann auch meist einer der wenigen Gründe, die für eine zeitnahe Operation sprechen. Oft überwiegen sensible Störungen, wie Taubheit, Parästhesien (Missempfindungen) oder auch Schmerzen. Schmerzen im Bereich des Rückens treten übrigens seltener bzw. stärker auf, als Schmerzen im Bereich des unteren Rückens. (4) Je nach Auslöser können Husten, Niesen bzw. tiefes Atmen die Schmerzen verstärken. Manchmal kann es bei Problemen im Bereich des Ischiasnervs auch dazu kommen, dass die Beweglichkeit im Bereich des Beines nachlässt. Es kann dann so wirken, als ob die ischiocrurale Muskulatur (Oberschenkelrückseite) „verkürzt“ wäre. Differenzieren lässt sich das zum Beispiel im Rahmen des „Straight Leg Raise“ (SLR) Tests (6) oder aber im Rahmen des Slump-Tests (Bild 1 und Bild 2). Diese Unterscheidung ist wichtig, um die passende Behandlung finden zu können. Bild 2 (Slump-Test) Auslöser der Beschwerden Auch hier gibt es viele Möglichkeiten. Die häufigsten (4) sind: Bandscheibenvorfälle Stenosen (meist altersbedingte Verengungen der Wirbelsäule) Zysten Eine weitere Möglichkeit sind Verletzungen zum Beispiel der ischiocruralen Muskulatur, Hüftgelenks-OPs, oder zu verspannte Muskeln (v.a. im Bereich der Gesäßmuskulatur, z.B. im Rahmen des sogenannten Piriformis-Syndroms). Wichtig ist es im Rahmen der Untersuchung festzustellen, welcher Auslöser vorliegt, um die Behandlung möglichst effizient zu gestalten. Therapie Gerade wenn Du hörst, dass auch strukturelle Veränderungen zu Ischiasbeschwerden führen können, wirst Du vermutlich sehr schnell an eine OP denken, oder? Diese kann tatsächlich zum Teil schneller eine Schmerzlinderung herbeiführen (6-26%), aber nach einem Jahr sind die Ergebnisse nahezu gleich. Aus diesem Grund wird meist empfohlen, zunächst 12 Wochen konservativ zu behandeln, bevor man überhaupt an eine OP denkt. Ausnahmen sind hier stärkere Symptome, wie Hinweise auf ein Cauda Equina Syndrom (Verlust der Blasen-/ Mastdarm-Funktion) oder rasche Zunahme einer Lähmung bzw. Unfähigkeit den betroffenen Körperteil gegen die Schwerkraft zu bewegen. (4) Im Bereich der konservativen Behandlung kommt es ein Stück weit darauf an, was ursächlich ist. Zunächst gilt aber, wie immer die Grundregel „Calm shit down, build shit up“. Weitere Informationen kannst Du auch im Artikel „Was tun bei Sportverletzungen?“ finden. Wichtig ist hier vor allem der zweite Teil der Regel. Sinn macht es, ergänzend gezielte Übungen zur Kräftigung oder Nervenmobilisation (siehe nebenstehendes Video) durchzuführen. https://youtu.be/1erJjVtv4OQ Manuelle Therapie oder auch Osteopathie können zusätzlich oft bei der Linderung der Beschwerden helfen. Die Nutzung von Schmerzmedikamenten ist eine sehr individuelle Entscheidung. In Leitlinien gibt es hierzu keine klare Empfehlung. Persönlich würde ich darauf verzichten, es sei denn, ich könnte vor Schmerzen nicht mehr schlafen. Das ist aber ganz klar meine persönliche Meinung! Kortisoninjektionen, an die betroffene Nervenwurzel können manchmal zu einer ersten Linderung führen, sind aber, ähnlich wie Schmerzmittel im allgemeinen, eine sehr persönliche Entscheidung. Prognose Die Prognose bei Ischiasbeschwerden (Ischialgien) ist übrigens günstig. Nach einem Zeitraum von 12 Wochen berichten 50 % der Patienten über eine deutliche Besserung, nach 12 Monaten über 70 %. (4) Wichtig ist auch zu sagen, dass auch alleine eine negative Überzeugung des Patienten (Nocebo) mit einer schlechteren Prognose im Zusammenhang stehen. Fazit Wie Du hoffentlich mitnehmen kannst, sind Ischiasbeschwerden zwar häufig schmerzhaft, aber ein Problem, was meist wieder vergeht. Wichtig ist, zum einen dieses Wissen, aber auch, die Behandlung an Deine Beschwerden optimal anzupassen. Schmerz hat viele Fazetten und auch Gründe. Je genauer eine Therapie an Dich angepasst ist, desto schneller kannst Du Deine Schmerzen wieder loswerden. Und ich hoffe, dass Du auch mitnehmen konntest, dass Rückenschmerzen größtenteils nicht mit dem Ischiasnerv in Zusammenhang stehen. https://youtu.be/Lpnhu1qAIQc Zum Podcast Quellen (1) Schünke, M., Schulte, E., Schumacher, U., Voll, M.,, Wesker, K. (2007). Prometheus, LernAtlas der Anatomie, Allgemeine Anatomie und Bewegungssystem. Stuttgart: Thieme. (2) https://flexikon.doccheck.com/de/Nervus_ischiadicus (3) https://www.thieme-connect.de/products/ebooks/lookinside/10.1055/b-0034-60790 (4) https://www.physiomeetsscience.net/was-patienten-und-therapeuten-ueber-eine-ischialgie-wissen-sollten/ (5) https://www.physiomeetsscience.net/chirurgische-versus-nicht-chirurgische-behandlung-von-ischiasbeschwerden/ (6) https://www.physiomeetsscience.net/ischias-oder-ischios-differenzierung-von-n-ischiadicus-und-hamstrings-beim-slr/ Etienne RiesWie Du vielleicht schon mitbekommen hast, ist mein Name
Eine der unterschätztesten Ursachen für Rückenschmerzen

Disclaimer Wenn Du Dir unschlüssig bist, wo Deine Rückenschmerzen herkommen, konsultiere bitte einen Experten. Es gibt unzählige Gründe für Rückenschmerzen und jede sollte zielgerichtet behandelt werden. So wird zum Beispiel ein Bandscheibenvorfall anders behandelt, als wenn Du Dich einfach verhoben hast oder ein Gleitwirbel Deine Probleme auslöst. Wenn Du aus dem Wiesbadener Raum kommst, kannst Du mich gerne kontaktieren. Ansonsten Deinen Orthopäden, Deinen Physiotherapeuten…. Einleitung Sowohl bei Rückenschmerzen, als auch bei Beschwerden im Bereich der Beine wird eine Muskelgruppe in meinen Augen massiv unterschätzt. Du brauchst diese sowohl zum Heben schwerer Lasten, als auch zum Joggen, aber auch um die Treppe hochzukommen. Hast Du schon eine Idee, um welche Muskeln es sich handelt? Gluteus maximus Klingt als Name schon stark, finde ich. Der vielleicht der bekannteste unter den dreien ist der Musculus gluteus maximus. Möglicherweise kennst Du auch diesen Namen nicht, aber eventuell sitzt Du gerade darauf. Bevor ich mir noch weitere seltsame Hinweise überlege, kürzen wir ein wenig ab: Es geht um Deinen Allerwertesten, Deine Gesäßmuskulatur. Wenn Du übrigens nur nach Übungen suchst, um Rückenschmerzen, die durch Deine Gesäßmuskulatur bedingt sind, loszuwerden, dann spring am besten zum Punkt: „Was kannst Du tun, um das zu vermeiden?“ Dort findest Du einige meiner Lieblingsübungen. Die Muskeln Die Glutealmuskulatur setzt sich, wie schon gesagt, aus drei Muskeln zusammen. Dem Musculus gluteus maximus, dem M. gluteus medius und dem M. gluteus minimus. Alle drei sind zuständig dafür, die Hüfte zu strecken (Extension), zu einem gewissen Teil arbeiten alle an der Abduktion (seitliches Abgrätschen der Hüfte) mit. Diese Funktion brauchst Du auch, um Dein Becken im Einbeinstand zu stabilisieren. Interessant ist, dass ein Teil der Muskeln sowohl für die Innenrotation, als auch die Außenrotation zuständig ist, diese Funktion ist aber im weiteren Text eher nebensächlich. Es gibt noch ein paar weitere Muskeln, die zur Gesäßmuskulatur gehören, wie beispielsweise der M. piriformis, dem gerne mal verschiedene Beschwerdebilder im Zusammenhang mit dem Ischiasnerv zugeschoben werden. Der Faulenzer Erinnerst Du aus der Schulzeit oder dem Studium noch an Gruppenarbeiten? Hat jeder gleich viel gemacht oder hat ein Teil viel gemacht und manche haben sich zurückgelehnt? Vermutlich eher zweiteres, oder? Am Körper ist das gerne mal ähnlich. Das heißt manche Muskeln übernehmen gerne mal die Funktion anderer Muskeln und andere lehnen sich gerne mal zurück. Die Gesäßmuskulatur gehört aus meiner Erfahrung heraus leider gerne mal zur zweiten Kategorie. Den Grund kann ich Dir ehrlicherweise nicht nennen, ich habe auch keine Theorie dazu. Es gibt aber viele Muskeln im Bereich des Rückens, aber auch des Beins, die eine zu schwache Gesäßmuskulatur kompensieren und so unter anderem zu Rückenschmerzen führen können. Häufige Kompensationen und Schmerzbereiche bei zu schwacher Abduktion Das Abgrätschen des Beins ist zugegebenermaßen oft nicht die Bewegung der Hüfte, die Du ständig brauchst. Stell Dir jetzt aber mal vor, Du stehst auf dem Bein und es ist somit fixiert. Was passiert jetzt, wenn die Muskeln in diese Richtung anspannen? Sie stabilisieren Dein Becken und somit auch Deinen Oberkörper, damit Du nicht einfach umfällst. Eine Möglichkeit, diese Problematik zu kompensieren ist, wenn Du Deinen Oberkörper in der Standbeinphase etwas über das Standbein zur Seite neigst. Das Ganze hat sogar einen Eigennamen, da es unter anderem bei Arthrose in der Hüfte oft auffällt, das Duchenne-Hinken (siehst Du auf Bild 1). Irgendwie muss Dein Oberkörper aber ja jetzt dort hinkommen und auch das Becken der anderen Seite muss etwas angehoben werden, damit Du nicht einfach schlaff auf dem Boden schleifst. Hier kann uns unter anderem der M. quadratus lumborum mithelfen. Dieser zieht vom Becken zur untersten Rippe und ist sowohl für eine Seitneigung des Oberkörpers, als auch für die Aufrichtung zuständig. Wenn die Kompensation nicht stattfindet, kann es zu einem Abkippen des Beckens kommen (Bild 3). Auch hierfür gibt es einen Eigennamen, das Trendelenburg-Zeichen. Die „normale“ Stabilisierung erkennst Du auf Bild 2. Übrigens heißt es nicht, dass eines der beiden Zeichen für eine Schwäche der Gesäßmuskulatur schneller zu Rückenschmerzen führt, als die andere Version und ja, auch wenn Du „normal“ gehst, kannst Du Rückenschmerzen kriegen. Bild 1: Duchenne-Hinken Bild 2: „normale“ Standbeinphase Bild 3: Trendelenburg-Zeichen Häufige Kompensationen und Schmerzbereiche bei zu schwacher Extension Auch bei der Streckung (Extension) kann uns wieder der M. quadratus lumborum helfen. Es gibt aber noch ein paar weitere Kollegen, die ihn unterstützen können, als da wären: Die Rückenstrecker (M. errector spinae) und die rückseitige Oberschenkelmuskulatur (Mm. ischiocrurales oder auch Ischios) können hier mithelfen. Was führt häufiger zu Rückenschmerzen? Tendenziell finde ich bei meinen Patienten häufig eine Schwäche in beide Richtungen. Was an sich auch Sinn macht, denn dass nur eine Bewegungsrichtung abschwächt und die anderen sehr stark sind, wird nicht an einer Schwäche des Muskels liegen. In diesem Fall haben wir dann eher ein Ansteuerungsproblem, das heißt Dein Körper weiß nicht, wie er die Bewegung machen soll oder vermeidet sie vielleicht aufgrund vorheriger Schmerzerfahrungen. Was kannst Du tun, um das zu vermeiden? Wie schon im Disclaimer erwähnt, macht es Sinn jede Art von Rückenschmerz zielgerichtet zu adressieren. Ein erster wichtiger Grundsatz ist „Calm shit down. Build shit up.“ Das heißt, in der Akutphase solltest Du versuchen, das Ganze erstmal zu beruhigen und schmerzhafte Belastungen zu reduzieren. In der anschließenden Aufbauphase tastest Du Dich peu à peu wieder an die schmerzhaften Belastungen ran und versuchst Deinen Körper hier resilienter zu machen. Vielfach gehst Du also nach dem P.E.A.C.E. & L.O.V.E. Prinzip vor. Was erfahrungsgemäß leider viel zu oft untergeht, ist der zweite Teil: „Build shit up.“. Dehnübungen, Faszienrollen und so weiter werden in der Akutphase gerne genutzt, da ein unmittelbarer Effekt zu spüren ist. Sobald der Schmerz nachlässt, lässt auch oft die Übungshäufigkeit nach, bis Patienten wieder in alte Muster zurückfallen. Kommt Dir das bekannt vor? Das ist an sich auch vollkommen normal und menschlich. Glaub mir, ich musste das selbst mehrfach schmerzhaft lernen und bin mir nicht sicher, ob ich weiterhin mein Leben lang daran denken werde. Solange Du aber einmal verstanden hast, was Du tun kannst, um Deine Rückenschmerzen wieder loszuwerden und das auch mit einem längerfristigen Plan, kannst Du Dich an Deinem eigenen Schopf wieder aus dem
Was ist Osteoporose?

Osteopathie und Osteoporose. Klingt ja beides irgendwie ähnlich, meint aber zwei sehr unterschiedliche Dinge. Osteopathie beschreibt sowohl eine Therapieform (die ich unter anderem in meinen Behandlungen nutze 😉), als auch Krankheiten der Knochen allgemein. Unter Osteoporose hingegen versteht man eine Krankheit des Knochens, bei der es durch eine verringerte Knochenmasse zu einem erhöhten Risiko von Brüchen kommt. Was ist Osteoporose? Falls Du den Begriff schon mal aufgeschnappt hast, dann ist die Chance groß, dass es eher im Zusammenhang mit älteren Menschen war. Menschen ab 65 Jahren sind deutlich eher von Osteoporose betroffen, als jüngere Menschen. Bei der Osteoporose kommt es durch eine verringerte Knochenmasse zu einer erhöhten Anfälligkeit für Knochenbrüche. Wichtig ist aber vor allem auch, dass Osteoporose eine Krankheit ist, bei der Du selbst in vielen Fällen an einer Verbesserung arbeiten kannst und noch viel wichtiger einen immensen Einfluss auf die Prävention hast, was Du vor allem dann schaffst, wenn Du die Risikofaktoren im Laufe Deines Lebens minimierst. Risikofaktoren Wie bei fast allen Krankheiten, so gibt es auch bei der Osteoporose Risikofaktoren, die vermeidbar sind und andere, die nicht vermeidbar sind. Auch hier gibt es natürlich einige Faktoren, die sich nicht klar in eine der beiden Gruppen einteilen lassen, wie zum Beispiel Diabetes Typ 2 oder auch Rheuma. Da allerdings auch diese Krankheiten beeinflussbare Risikofaktoren haben, gruppiere ich sie in diesem Artikel auch in dieser Kategorie ein, weiß aber, dass man hierüber auf jeden Fall diskutieren kann. Nicht beeinflussbare Risikofaktoren Der in meinen Augen einer von zwei Faktoren, der sich eindeutig in diese Kategorie einordnen lässt, ist das weibliche Geschlecht. Vor allem nach der Menopause (Wechseljahre) besteht bei Frauen ein erhöhtes Risiko für Osteoporose. Durch Östrogen wird die Aktivität der Osteoklasten (Zellen, die Knochensubstanz abbauen) gebremst. Da nach der Menopause die Produktion von Östrogen nachlässt, kann auch dieser Bremsmechanismus nicht mehr richtig wirken. Der zweite Faktor ist ein Alter über 65 Jahre. Die höchste Knochendichte erreichen wir um das 30. Lebensjahr herum und danach verringert sich die Knochendichte Stück für Stück. Beeinflussbare Risikofaktoren Hier wird es jetzt etwas mehr 😄 Einer der am besten beeinflussbaren Risikofaktoren ist mangelnde Bewegung oder auch mangelnde Belastung. Das ist übrigens einer der Gründe, warum Astronauten in der Schwerkraft auf ein Laufband dürfen. Früher kamen sie sowohl mit deutlich reduzierter Muskulatur zurück auf die Erde, als auch reduzierter Knochenmasse zurück auf die Erde. Und auch wenn es sich hierbei um einen Risikofaktor handelt, so stellt bei Bewegung und auch Belastung einen unglaublich wichtigen Faktor in der Behandlung von bereits diagnostizierter Osteoporose dar. Dazu aber mehr unter dem Punkt Therapie. Weitere wichtigen Risikofaktoren sind Mangelernährung und Krankheiten, die dazu führen, dass Nährstoffe nicht richtig aufgenommen werden. Hierzu zählen zum Beispiel chronisch entzündliche Darmerkrankungen. Dicht damit verknüpft ist dann auch ein Mangel an Calcium und Vitamin D, sowie ein BMI unter 20. Calcium und Vitamin D sind die wichtigsten Baustoffe für die Knochensubstanz. An sich fast selbsterklärend, aber wenn nicht genug Baustoffe vorhanden sind, wird es für den Körper schwierig, Knochensubstanz aufzubauen. Alkoholiker und starke Raucher sind ebenso stärker von Osteoporose betroffen. Ein möglicher Grund ist die schlechtere Durchblutung, die oft im Verlauf dieser Suchterkrankungen früher oder später eintritt. An Krankheiten gehen Rheuma, Diabetes und die Herzinsuffizienz mit einem höheren Risiko für Osteoporose einher. Auch hier spielt unter anderem die schlechter werdende Durchblutung und somit Versorgung des Knochens eine Rolle. Zudem kann eine Schilddrüsenüberfunktion das Risiko für eine Osteoporose erhöhen. Langzeitmedikamente als Risikofaktor Auch bei der Langzeiteinnahme von bestimmten Medikamenten steigt das Risiko, eine Osteoporose zu entwickeln. Bevor jetzt Panik entsteht, wenn Du mal eines der Medikamente eingenommen hast, das Risiko ist vor allem dann gegeben, wenn Du diese Medikamente über einen längeren Zeitraum regelmäßig eingenommen hast. Am bekanntesten ist das Risiko vermutlich bei Glucocorticoiden (z.B. Kortison), hier ist vor allem das Risiko für Brüche im Bereich der Wirbelsäule erhöht. Ja, auch bei entsprechenden Sprays, die zum Beispiel bei Asthmatikern eingesetzt werden, ist das Risiko erhöht. Auch Protonenpumpeninhibitoren (Säureblocker) können das Risiko für Osteoporose erhöhen, ähnlich wie SSRIs (selektive Serotonin Wiederaufnahme Inhibitoren, eine Form von Antidepressiva). Aromatasehemmer können ähnlich wie die Menopause das Risiko für Osteoporose erhöhen. Diese hemmen die Umwandlung von (zum Beispiel) Testosteron in Östrogen und werden unter anderem in der Behandlung von Brustkrebs eingesetzt bei Patientinnen nach der Menopause. Exkurs Osteoklasten und Osteoblasten Für den Auf- und Abbau von Knochenmasse sind vor allem zwei Zelltypen verantwortlich: Osteoblasten Osteoklasten Die ersten sind für den Aufbau von Knochensubstanz verantwortlich und die zweiten für den Abbau von Knochensubstanz. Im Normalfall herrscht der Aktivität der beiden Zelltypen mehr oder weniger ein Gleichgewicht, sodass der Knochen beständig umgebaut wird. Zu einer Osteoporose kann es nun entweder kommen, wenn die Osteoblasten weniger aktiv sind oder die Osteoklasten aktiver werden. Scher- und Stoßbelastungen, wie sie zum Beispiel beim Krafttraining oder auch Sprüngen stattfinden, erhöhen die Aktivität der Osteoblasten, was man sich in der Therapie auch zunutze macht. Therapie der Osteoporose Wie so oft: Vorsorge ist besser als Nachsorge und wie schon erwähnt ist die Knochendichte um das 30. Lebensjahr am stärksten ausgeprägt und lässt ab tendenziell nach. Falls es aber doch dazu gekommen ist, dass Du eine Osteoporose hast und dann eine Therapie startest, ist der wichtigste Faktor Training und körperliche Belastung. In einem anderen Artikel, habe ich schon einmal aufgezeigt, warum es bei den meisten Strukturen des Körpers unglaublich wichtig ist, diese passend zu belasten. Leitlinien zur Versorgung von Patienten mit Osteoporose, wie zum Beispiel aus Großbritannien (2), greifen diesen Faktor auf. Zudem zeigen sie auch, dass Training in der Therapie sehr sicher zu sein scheint. Und auch auf Amboss wird körperliche Aktivität als erster Faktor genannt. Auch wird erwähnt, dass eine Einnahme von Calcium und Vitamin D (sollte ein Mangel vorherrschen) ohne körperliche Aktivität nutzlos ist. Und auch Studien wie die LIFTMOR Reihe (3) zeigen, dass sich selbst bei bestehender Osteoporose die Knochendichte durch eine Mischung aus Krafttraining und Sprungübungen verbessern lässt und sogar sehr sicher. Eine ergänzende medikamentöse Therapie muss im Einzelfall mit dem behandelnden Arzt abgesprochen werden, da hier zum Teil eine Risikoabwägung getroffen werden
Was ist ein Gleitwirbel (Spondylolisthesis)

Ein weiterer Befund aus der Bildgebung, der bei unglaublich vielen Patienten Verunsicherung hervorruft, ist die Spondylolisthesis, umgangssprachlich oft auch Gleitwirbel genannt. Viele Patienten sind nach der Diagnosestellung unsicher, ob ihre Wirbelsäule noch hält oder ob sie bald im Rollstuhl sitzen. Kleiner Spoiler, zweiteres kommt extrem selten vor und wie so oft, ist es meist ein Zufallsbefund. Aber der Reihe nach: Was ist eine Spondylolisthesis? Der Begriff Spondylolisthesis kommt aus dem altgriechischen und bedeutet übersetzt Wirbelgleiten. Man geht davon aus, dass ca. 6 % der westlichen Bevölkerung davon betroffen ist, allerdings sind die meisten beschwerdefrei. Betroffen ist hauptsächlich die Lendenwirbelsäule und hier vor allem der 5. Lendenwirbel. (1) Bei einer Spondylolisthesis verschiebt sich der obere Wirbel in den meisten Fällen nach vorne, eine Verschiebung nach hinten tritt seltener auf. Es gibt verschiedene Gründe, die zu einem Gleitwirbel führen können. Diskutiert werden unter anderem eine genetische Veranlagung, aber auch Sportarten vor allem während der Kindheit, die in einem verstärkten Hohlkreuz ausgeführt werden. Ebenso kann es durch Unfälle dazu kommen. Die Diagnose wird mittels bildgebender Verfahren gesichert. Schweregrade nach Meyerding Unterteilt wird die Spondylolisthesis in 5 Schweregrade nach Meyerding, die Du auf dem unten stehenden Bild erkennen kannst. Abgegrenzt werden die verschiedenen Grade durch den prozentualen Versatz zwischen oberen und unterem Wirbelkörper. Bei Grad 5, also wenn keine Überlappung mehr besteht, spricht man übrigens von einer Spondyloptose. Wichtig zu erwähnen ist, dass die Gradzahl nichts über den Schweregrad der Symptome aussagt. Diese Schwierigkeit kennst Du vielleicht noch vom Thema Arthrose. Hierfür habe ich später noch ein sehr augenöffnendes Bild aus einer Studie, dass ich auch gerne für die Aufklärung meiner Patienten nutze. Symptome Die Symptome können sehr stark variieren, bei vielen Patienten treten allerdings keine Beschwerden auf (ca. 90 %) (1) und es handelt sich bei der Diagnose um einen Zufallsbefund. Bei manchen Patienten treten Schmerzen auf, die meist belastungsabhängig sind oder aber auch bei einem Überstrecken der Wirbelsäule im betroffenen Bereich auftreten. Selten kann es durch eine Einengung des Nerven zu muskulären Ausfällen oder auch Kontinenzproblemen kommen. Therapie Die Therapie richtet sich fast immer nach den Symptomen und nicht nach der Bildgebung, so wie bei vielen anderen orthopädischen Problemen auch, die nicht durch einen Unfall entstanden sind. Sollten Schmerzen im Vordergrund stehen, so werden diese größtenteils konservativ behandelt, das heißt eine OP ist in den meisten Fällen nicht notwendig! Schmerztherapie und vor allem auch Physiotherapie sind bei diesen Patienten normalerweise das Mittel der Wahl. In der Physiotherapie sollten aktive Übungen einen wichtigen Baustein darstellen. Bei manchen Patienten kann es sinnvoll sein, mit einer sogenannten Orthese (quasi eine Bandage für die Wirbelsäule) zu arbeiten. Von letzterem bin ich persönlich selten ein Freund, sondern würde immer das aktive Trainieren vorziehen. In manchen Fällen und auch bei Patienten, die wenig Engagement bei Übungen an den Tag legen, ist eine Orthese allerdings immer noch besser als eine OP. Gründe für eine OP sind ähnlich wie bei Bandscheibenvorfällen: muskuläre Ausfälle bzw. Lähmungen Kontinenzprobleme sehr schnelles Voranschreiten des Wirbelgleitens Schmerzen, die durch eine konservative Behandlung nicht beeinflussbar sind Was kann beschwerdefrei möglich sein Zunächst einmal das versprochene Bild: Es stammt aus einer Studie (2), in der von einer 32-jährigen Patientin in der 22. Schwangerschaftswoche ein MRT der Lendenwirbelsäule gemacht wurde. Mit 18 wurde bei ihr bereits eine Spondylolisthese Grad III festgestellt, die früher auch Beschwerden bereitet hatte. Die letzten 7 Jahre (vor der erneuten MRT Aufnahme) war die Patientin beschwerdefrei und auch in der körperlichen Untersuchung zeigten sich keinerlei Symptome. Die Wiedervorstellung beim Arzt erfolgte prophylaktisch, da die Patientin aufgrund der Schwangerschaft verunsichert war, wie gut die Spondylolisthesis die erhöhte Belastung aushalten würde. Fazit Meistens ist die Diagnose Spondylolisthesis ein Zufallsbefund und bei ca. 90 % der Patienten treten keine Beschwerden auf. Die konservative Behandlung (vor allem Physiotherapie) stellen den wichtigsten Baustein bei symptomatischen Patienten dar und eine Operation ist in den seltensten Fällen notwendig. https://youtu.be/3ZQIhvhqzXQ Zum Podcast Quellen (1) Amboss Medizinerwissen (2) Elliott, J. M., Fleming, H., & Tucker, K. (2010). Asymptomatic spondylolisthesis and pregnancy. The Journal of orthopaedic and sports physical therapy, 40(5), 324. https://doi.org/10.2519/jospt.2010.0407 Etienne RiesWie Du vielleicht schon mitbekommen hast, ist mein Name Etienne Ries. Ich bin Heilpraktiker, Osteopath und Physiotherapeut und schon von klein auf vom menschlichen Körper fasziniert. Nachdem ich mehrere Jahre als angestellter Physiotherapeut gearbeitet habe, habe ich mir 2021 den Traum der eigenen Praxis erfüllt und habe mich hier auf die Arbeit mit Schmerzpatienten und Sportlern spezialisiert. Wie Du im Blog merken wirst, sind das aber nicht meine ausschließlichen Behandlungsfelder. Zur Terminbuchung kommst Du übrigens bequem hier. Diese Faszination versuche ich sowohl in meiner Arbeit an meine Patienten weiterzugeben, als auch mittels des Blogs und anderer Social Media Formate, wie YouTube… Wenn Du immer auf dem Laufenden bleiben willst, kannst Du Dich auch gerne zu meinem wöchentlichen E-Mail Newsletter anmelden. osteo-ries.de
Was ist ein Bandscheibenvorfall?

Die Diagnose Bandscheibenvorfall stellt für unglaublich viele Menschen eine Horrordiagnose dar. Das Schlimme ist, dass sowohl viele Ärzte als auch Therapeuten, aber vor allem auch die Beratung bei Dr. Google diese Gedanken befeuern. Wenn man sich die Datenlage dazu anschaut, dann erkennt man schnell, dass es meistens nicht so schlimm ist, wie es zunächst klingt und eine OP ist tatsächlich nur selten notwendig. Was ist eine Bandscheibe? Schauen wir uns erstmal die Anatomie an. Bandscheiben befinden sich zwischen den einzelnen Wirbelkörpern und Du kannst sie Dir ein bisschen wie die Dämpfung in Sportschuhen vorstellen. Auf Bild 1 habe ich mal versucht, das schematisch zu zeichnen und hoffe, dass es halbwegs erkennbar ist. Im Querschnitt (Bild 2) kannst Du Dir eine Bandscheibe in etwa wie einen Baumstamm vorstellen. Die äußere Ringstruktur (Anulus fibrosus) hält den gallertigen Kern der Bandscheibe (Nucleus) in der Mitte. Insgesamt besteht die Bandscheibe zu einem sehr großen Teil aus Wasser und verliert sogar im Laufe des Tages an Höhe. Letzteres ist übrigens der Grund, warum Du abends kleiner bist als morgens und auch einer der Faktoren, warum Menschen in höherem Lebensalter kleiner werden. Der Bandscheibenvorfall Weiter geht’s mit dem vermeintlichen Horrorszenario, dem Bandscheibenvorfall und auch dem kleinen Bruder, der Bandscheibenvorwölbung. Wenn bei der Bandscheibenvorwölbung die Ringstruktur noch intakt ist (allerdings nur etwas zu lax), so ist diese beim Bandscheibenvorfall zerrissen und der Kern kann austreten. Die Unterscheidung ist nicht scharf abgrenzbar und hängt somit ein Stück weit von der Einschätzung des Radiologen ab. Auch wenn beides schon im ersten Moment nach massiven Beschwerden schreit, so ist das oftmals nicht der Fall. Dazu aber später mehr. Meistens drückt sich der Kern in Richtung des Rückens und etwas zur Seite (über 90 %) und in Richtung der sogenannten Spinalnerven. Hiermit werden die großen Nervenbündel beschrieben, die aus der Wirbelsäule austreten und weiter in die Peripherie ziehen. Je eher der Bandscheibenvorfall direkt zur Mitte des Rückens zieht, desto eher kann auch der Spinalkanal (Rückenmark) betroffen sein. (1) Am häufigsten tritt ein Bandscheibenvorfall übrigens im Alter von 30-50 Jahren auf und bei über 60 % im Bereich der Lendenwirbelsäule (der Bereich zwischen Becken und Rippen). Übrigens geht man davon aus, dass bei über 60 % der über 60-jährigen ein Bandscheibenvorfall im Bereich der Lendenwirbelsäule zu finden ist. Symptome Die Möglichkeit der Symptome sind sehr unterschiedlich und müssen nicht zwangsläufig mit der Bildgebung zusammenhängen! Von symptomfreien Patienten, bei denen die Diagnose quasi ein Zufallsbefund ist, bis hin zu Schmerzen oder sogar Lähmungen kann alles passieren. Um es noch einmal zu betonen, eine Bandscheibenvorwölbung und sogar ein Bandscheibenvorfall müssen nicht zwingend zu Beschwerden führen. Bei einer Untersuchung an 488 beschwerdefreien jungen Männern zwischen 17 und 24, die von der Bundeswehr auf fliegerische Tauglichkeit untersucht wurden, fanden sich lediglich bei 18,8 % der Bewerber komplett unauffällige Wirbelsäulen. 49 % der Bewerber zeigten degenerative Veränderungen der Bandscheiben. Schmerzen können sowohl rein im Bereich des Rückens auftreten, als auch im Verlauf des Nerven, der eingeengt wird. Manchmal kommt es auch zu Gefühlsstörungen im Verlauf des Nerven, sogenannten Parästhesien. Diese reichen von Kribbeln und Einschlafgefühl bis hin zu Taubheit. In schwerwiegenderen Fällen kann es auch zu Lähmungen der Muskulatur kommen und auch dem sogenannten Cauda-Equina-Syndrom kommen, bei dem es zu Kontinenzproblemen kommen kann. Therapie Auch wenn vielleicht oft das Bild vermittelt wird, so muss ein Bandscheibenvorfall oftmals nicht operiert werden! An sich läuft das Behandlungsschema in vielen Fällen ähnlich wie bei anderen Verletzungen ab (P.E.A.C.E. & L.O.V.E.). Wichtig ist nochmal zu erwähnen, dass sich die Behandlung nach den Beschwerden des Patienten und nicht nach dem Ergebnis der Bildgebung richtet. Zu Beginn steht oft die Schmerzlinderung im Vordergrund, wozu eine sehr große Bandbreite an Möglichkeiten zur Verfügung steht. Ich nutze in meinen Behandlungen oftmals diverse Techniken aus den Bereichen der Physiotherapie, Osteopathie und auch ergänzende Möglichkeiten wie Dry Needling. Mit meinen Patienten bespreche ich zudem ein passendes Belastungsmanagement (nicht einfach nichts tun), sowie ergänzende Übungen. Zum Teil bieten sich auch gezielte Übungen zur Nervenmobilisation an, diese sollten aber immer in der Behandlung abgesprochen werden. Schmerzmittel sind eine sehr individuelle Entscheidung, wobei ich diese, wenn möglich, vermeiden würde. Einzige Ausnahme ist, wenn Schlafen ohne nicht mehr möglich ist. Es gibt einige wenige, konkrete Gründe, die für eine OP sprechen: Inkontinenz massiver Kraftverlust in der vom betroffenen Nerv versorgten Muskulatur Schmerzen sollten erst dann einen OP Grund darstellen, wenn eine konservative Behandlung scheitert! In den meisten Fällen bilden sich übrigens im Laufe der Zeit sowohl Bandscheibenvorfälle als auch Bandscheibenvorwölbungen zurück. Hierzu ein kleines Bild aus einem Post von Instagram (3), der das sehr deutlich zeigt. Mit dem Pfeil ist jeweils die Stelle markiert, an der der Bandscheibenvorfall sitzt. Fazit Zunächst einmal das wichtigste: Oftmals muss ein Bandscheibenvorfall nicht operiert werden und normalerweise verheilt dieser im Laufe der Zeit. Viele im MRT diagnostizierte Bandscheibenvorfälle können auch Zufallsbefunde sein und nichts mit Deinen Beschwerden zu tun haben. Sollten Lähmungen oder Kontinenzprobleme auftreten, solltest Du (ich vermute selbsterklärend) zeitnah einen Arzt aufsuchen. Auch wenn in der Akutphase Entlastung Sinn machen kann, so sollte im weiteren Verlauf wieder peu à peu Last auf die betroffenen Strukturen kommen, damit diese wieder richtig verheilen können und belastbarer werden. Im Video bzw. Podcast findest Du zudem noch ein Patientenbeispiel, was aufzeigt, warum mir Aufklärung in diesem Bereich so wichtig ist. Zum Podcast Quellen (1) Amboss Medizinerlexikon (2) Pippig, Torsten (2009): Über die Häufigkeit von asymptomatischen Wirbelsäulen- und Rückenmarkveränderungen bei jungen Männern – eine MRT-Studie an 488 beschwerdefreien Männern zwischen 17 und 24 Jahren. Open Access Repositorium der Universität Ulm und Technischen Hochschule Ulm. Dissertation. http://dx.doi.org/10.18725/OPARU-1617 (3) https://www.instagram.com/p/CsYtNdMLu6l/?igshid=MzRlODBiNWFlZA== Etienne RiesWie Du vielleicht schon mitbekommen hast, ist mein Name Etienne Ries. Ich bin Heilpraktiker, Osteopath und Physiotherapeut und schon von klein auf vom menschlichen Körper fasziniert. Nachdem ich mehrere Jahre als angestellter Physiotherapeut gearbeitet habe, habe ich mir 2021 den Traum der eigenen Praxis erfüllt und habe mich hier auf die Arbeit mit Schmerzpatienten und Sportlern spezialisiert. Wie Du im Blog merken wirst, sind das aber nicht meine ausschließlichen Behandlungsfelder. Zur Terminbuchung kommst Du übrigens bequem hier. Diese Faszination
Wie hebe ich richtig?

„Wie hebe ich richtig?“ Die Frage: „Wie hebe ich richtig?“, gehört glaube ich zu den Fragen, die mir mindestens jeder zweite Patient mit Rückenschmerzen stellt. Aber gibt es nur eine Variante, richtig zu heben? Dieser Frage möchte ich mit Dir heute nachgehen. Woher kommt die Verwirrung? Einer der Gründe für diese Verwirrung und die Idee, dass man unbedingt mit geradem Rücken heben soll, stammt aus Untersuchungen von McGill (1). Bei Untersuchungen an Schweinekadavern fanden er und seine Kollegen heraus, dass häufiges Beugen der Wirbelsäule, vor allem unter Last, vermehrt zu Bandscheibenvorfällen führt. Jetzt könntest Du natürlich sagen: „Okay, die Sache ist klar. Es gibt eine Art richtig zu heben und das ist mit geradem Rücken.“ Aber wie so oft, ist das nicht ganz so einfach. Wieso sind die Ergebnisse nicht direkt übertragbar? Wenn Du den obigen Abschnitt aufmerksam gelesen hast, ist Dir aufgefallen, dass die Untersuchung an Schweinekadavern stattfand. Alleine dieser Punkt führt zu mehreren Gründen, aus den heraus Du nicht einfach sagen kannst, dass die Ergebnisse direkt übertragbar sind: Die Wirbelsäule des Menschen und des Schweins ist ähnlich, aber nicht gleich. Alleine schon, weil die Wirbelsäule und Bandscheiben des Menschen mehr der Schwerkraft ausgesetzt sind als die des Schweins (Aufrechter Gang vs. Vierfüßler Gang) ist eine direkte Übertragung schwierig Auch die Beweglichkeit der Schweinewirbelsäule ist geringer als die des Menschen. Es waren Kadaver. Das heißt Anpassungen an die Belastung finden nicht mehr statt und auch schützende Muskelaktivität kann nicht stattfinden. Aus diesen Untersuchungen lässt sich also nicht direkt ableiten, dass es nur eine richtige Art gibt zu heben. Ein Punkt, der sich aber ableiten lassen könnte ist, folgender: Kontrolliertes Heben ist wichtig Was heißt das denn jetzt wieder? Hast Du schon mal etwas Schweres getragen und es ist Dir beinahe weggerutscht? Sodass Du es gerade noch ablegen konntest, aber sehr ruckartig gegenhalten musstest, um es nicht fallen zu lassen? Gerade in solchen Momenten passiert es sehr häufig, dass im Nachgang Schmerzen auftreten. Und ähnlich ist es, wenn die Kraft nicht ausreicht, etwas Schweres zu heben. Ruckartig wird versucht, es irgendwie hinzukriegen und oftmals müssen hierbei auch die passiven Strukturen, wie Bänder oder Bandscheiben, einiges abfangen. Es kann also durchaus Sinn machen, dass Du Dir Zeit nimmst, wenn Du schwere Dinge heben musst und versuchst möglichst effizient etwas zu heben. Wie hebst Du effizient? Springen wir mal kurz ins Krafttraining und schauen uns an, welche Übungen dem Heben besonders nahekommen. Hier gibt es zum einen das klassische Kreuzheben (Deadlift). Der Weltrekord liegt hier bei 501 kg, aufgestellt vom Isländer Hafthor Julius Björnsson. Die Übungsausführung ist relativ simpel, eine mit Gewichtsscheiben beladene Langhantel wird vom Boden hochgehoben, bis der Sportler in der aufrechten Körperhaltung steht. Der Rücken wird hier relativ gerade gehalten, sodass die Rückenstrecker möglichst isometrisch arbeiten. Im Rücken sollte also möglichst wenig bis keine Bewegung stattfinden. Die Bewegung findet größtenteils aus den Beinen und der Gesäßmuskulatur statt. Eine andere Variante des Kreuzhebens ist der sogenannte Jefferson Curl. Leider konnte ich hierzu keinen offiziellen Rekord finden. Allerdings konnte ich nur ein Video finden, bei dem 200 kg für 3 Wiederholungen bewegt wurden. Die Übungsausführung sieht hier wie folgt aus. Gestartet wird normalerweise im geraden Stand, mit leicht gebeugten Beinen. Die Stange wird jetzt durch ein Einrunden des Rückens nach unten geführt und wieder hochgehoben. Die Kraft kommt hierbei also beinahe ausschließlich aus den Rückenstreckern. Ich weiß, ein Vergleich der Weltrekorde wäre eindrucksvoller. Allerdings lässt sich auch über die obigen Zahlen klar erkennen, dass das klassische Kreuzheben deutlich effizienter ist, um ein schweres Gewicht zu heben. Das heißt, ich brauche nur klassisches Kreuzheben? Wie fast immer: Es kommt darauf an. Wenn Du möglichst wenig Übungen im Training haben möchtest und Dich einfach fit halten willst, würde ich die Frage meistens mit Ja beantworten. Hast Du aber Rückenschmerzen und willst diese loswerden. Oder Du sitzt bzw. stehst den ganzen Tag auf der Arbeit und Dein Rücken kriegt wenig Bewegung ab, dann würde ich entweder beide Übungen machen oder mich erstmal nur auf Jefferson Curls konzentrieren. Gerade mit Jefferson Curls habe ich bei Patienten mit Rückenschmerzen extrem gute Erfahrungen gemacht. Schadet Belastung denn nun den Bandscheiben? Falls Du aber jetzt immer noch unschlüssig bist, ob Belastung dazu führen, dass die Bandscheiben geschädigt werden, so möchte ich Dir folgenden Artikel von mir empfehlen Warum Dein Körper Belastung braucht. Kurz zusammengefasst, wenn die Belastung die passende Intensität hat, werden auch passive Strukturen, wie Bandscheiben, Knorpel und so weiter stabiler und belastungsfähiger. Übungen wie der oben beschriebene Jefferson Curl können also auch dazu beitragen, dass Deine Wirbelsäule und die Bandscheiben deutlich belastbarer werden. Immer vorausgesetzt, Du übertreibst es nicht und steigerst die Belastung Stück für Stück. Fazit auf die Frage: „Wie hebe ich richtig?“ Die Frage: „Wie hebe ich richtig?“, lässt sich, wie Du siehst nicht ganz so einfach beantworten. Es kommt immer darauf an, was Dein Ziel ist und welche Probleme Du evtl. mitbringst. Wenn Du ein sehr schweres Gewicht hochheben willst, würde ich Dir meistens das „aus den Beinen heben“ empfehlen, da Du hierbei leichter mehr Gewicht heben kannst. https://www.youtube.com/watch?v=11xibXcdfQc Zur Podcastfolge Quellen: 1 Callaghan, Jack P., and Stuart M. McGill. “Intervertebral disc herniation: studies on a porcine model exposed to highly repetitive flexion/extension motion with compressive force.” Clinical Biomechanics 16.1 (2001): 28-37 Etienne RiesWie Du vielleicht schon mitbekommen hast, ist mein Name Etienne Ries. Ich bin Heilpraktiker, Osteopath und Physiotherapeut und schon von klein auf vom menschlichen Körper fasziniert. Nachdem ich mehrere Jahre als angestellter Physiotherapeut gearbeitet habe, habe ich mir 2021 den Traum der eigenen Praxis erfüllt und habe mich hier auf die Arbeit mit Schmerzpatienten und Sportlern spezialisiert. Wie Du im Blog merken wirst, sind das aber nicht meine ausschließlichen Behandlungsfelder. Zur Terminbuchung kommst Du übrigens bequem hier. Diese Faszination versuche ich sowohl in meiner Arbeit an meine Patienten weiterzugeben, als auch mittels des Blogs und anderer Social Media Formate, wie YouTube… Wenn Du immer auf dem Laufenden bleiben willst, kannst Du Dich auch gerne zu meinem wöchentlichen E-Mail Newsletter anmelden. osteo-ries.de