Anstrengung vs Schmerzen

Das Thema hatte ich am Rande schon im letzten Blogartikel angesprochen und auch im YouTube Video, wie ich meine eigene Schulterproblematik behandelt habe. Da es in meinen Augen in der effektiven Behandlung sehr häufig untergeht und viele Patienten, aber auch Sportler im allgemeinen schwer damit tun, die beiden Punkte Anstrengung und Schmerz voneinander zu unterscheiden. In meinen Augen kann das Unterscheiden von Anstrengung und Schmerzen den Unterschied ausmachen, ob eine Behandlung effektiv ist oder nicht. Viele Patienten, vor allem aber auch Sportler, tun sich allerdings häufig sehr schwer damit, diese beiden Gefühle zu unterscheiden. Warum die Unterscheidung so wichtig ist und mit welchen Tools Du das leichter lernen kannst, das erfährst Du in diesem Artikel. Effektives Training Damit ein Training zu einer Verbesserung führt, muss das Training intensiv genug sein und Deinen Körper ausreichend intensiv fordern. Die Theorie, die zur Erklärung häufig herangezogen wird, ist das Modell der Superkompensation. Diese beschreibt, dass sich durch einen ausreichend intensiven Trainingsreiz der „Ausgangszustand erstmal verschlechtert und sich die Leistung zunächst mindert. Dann erholt sich der Zustand des Athleten und endet schlussendlich in einer Superkompensation, einer Verbesserung im Vergleich zum Ausgangszustand.“ (1) Wenn wir uns das in einem Graphen anschauen, wird das vielleicht nochmal etwas leichter verständlich: Aus diesem Prinzip lässt sich das zweierlei ableiten: Ein Trainingsreiz muss intensiv genug sein, damit es zu einer Anpassung kommt und nach einer ausreichenden Erholungsphase steigt die Leistungsfähigkeit Was Du immer bedenken solltest ist, dass Dein Körper versucht möglichst energieeffizient zu arbeiten. Jede Anpassung an etwas Neues benötigt sehr viel Energie. Durch Krafttraining kommt es beispielsweise zu einem Muskelwachstum, was sehr, sehr viel Energie und auch Rohstoffe benötigt. Bei einem zu niedrigen Reiz würde diese Anpassung nicht stattfinden, da der Körper diese Energie dann lieber einspart. Wenn wir beim Beispiel Krafttraining bleiben, ist es so, dass als Ziel häufig Muskelversagen genannt wird, um einen idealen Trainingsreiz zu setzen. Im leistungsorientierten Training mag das grob stimmen, bei der Therapie von Schmerzen haben wir ein aber, dass diesen Ansatz bremst. Hier ist es so, dass der Schmerz die Maßgabe ist und nicht das Muskelversagen. Das Konzept der Superkompensation lässt sich hier in gewissen Fällen tatsächlich auch anwenden. Denn im Laufe der Therapie solltest Du Dich ab einem gewissen Zeitpunkt auch leicht an Schmerzen herantasten und diese bis zu einem gewissen Grad im Training tolerieren, z.B. bei Überlastungsproblematiken wie dem Läuferknie. Das sollte aber immer mit Deinem Behandler abgesprochen werden. Denn zum Beispiel bei Nervenschmerzen im Rahmen eines Karpaltunnelsyndroms oder eines Bandscheibenvorfalls wäre ich hier deutlich zurückhaltender. Schmerzen Da wir uns die Definition von Schmerzen schon häufiger angeschaut haben, hier die Kurzfassung: Akute Schmerzen haben eine wichtige Warnfunktion und sollen Dich auf tatsächliche oder potenzielle Gewebeschäden hinweisen. (2) Bei chronischen Schmerzen geht diese Warnfunktion verloren, weswegen es in der Behandlung von diesen auch ab einem gewissen Punkt Sinn machen kann, Schmerzen im Training bis zu einem gewissen Grad zuzulassen. Das sollte aber immer sehr individuell passieren und in Absprache zwischen Dir, als Patient und Deinem Behandler. Denn auch hier gilt, wie eigentlich allgemein im Leben, dass ein zu viel Dich auch nicht weiterbringen wird und der Bereich zwischen zu leicht und zu anstrengend das Ziel ist. Schmerzintensität Wenn es um das Dokumentieren der Schmerzintensität geht, hat sich vor allem die sogenannte numerische Analogskala (auch numeric rating scale = NRS) durchgesetzt. Hier beurteilst Du, auf einer Skala von 0 bis 10, wie intensiv der Schmerz sich für Dich anfühlt. In der Therapie wird manchmal auch die sogenannte visuelle Analogskala (VAS) genutzt, wo Du einen Schieber zwischen gar keinem Schmerz (0) und dem maximal vorstellbaren Schmerz (10) verschieben kannst. Der Therapeut kann auf der Rückseite dann meist einen Zahlenwert zwischen 0 und 10 ablesen. Schmerzen beim Training Wenn Du schon einmal sehr intensiv trainiert hast oder schon an sportlichen Wettkämpfen teilgenommen hast, wirst Du mit Sicherheit auch schon gemerkt haben, dass sich Anstrengung ab einem gewissen Punkt mehr und mehr wie ein Schmerz anfühlt. Das ist ein Schmerz, der bis zu einem gewissen Level in Ordnung ist und meiner Meinung nach zu einem Training dazugehören kann. Allerdings heißt das nicht, dass ein Training unbedingt weh tun muss. Belastungssteuerung Training Um die Belastung zu beurteilen und zu dokumentieren, kannst Du auch die NRS oder VAS nutzen. Es gibt aber noch drei weitere Skalen, die zum Teil in der Therapie, häufiger aber in der Trainingsplanung genutzt werden. Wichtig zu wissen ist, dass eine maximale Ausbelastung im Training nur selten sinnvoll und notwendig ist. Im Gegenteil, das Verletzungs- und Überlastungsrisiko steigt vor allem bei Anfängern, je näher Du an die Ausbelastung herankommst. Borg-Skala Bei der Borg-Skala gibt es zwei Formen. Die ursprüngliche Variante (Borg-RPE-Skala) wurde entwickelt, um die empfundene Erschöpfung beim Ausdauertraining zu beschreiben. Der Gedanke war, dass der Erschöpfungswert mit 10 multipliziert in etwa der Herzfrequenz junger, gesunder Personen entspricht. Aus diesem Grund umfasst die Skala Werte von 6 bis 20. Ehrlicherweise habe ich diese Form nur äußerst selten in der praktischen Anwendung gesehen, auch wenn ich die Idee dahinter gut und nachvollziehbar finde. Zur Selbsteinschätzung ist die Skala von 6 bis 20 zu unpraktikabel, was allerdings eher möglich ist, dass der Patient beschreibt, wie angestrengt er sich fühlt und der Therapeut daraus die Werte ableitet. Gerade bei wissenschaftlichen Arbeiten wird es so erst möglich, Effekte von Therapien statistisch auszuwerten, da hierfür Zahlenwerte benötigt werden. Scheinbar kamen auch dem Entwickler der Skala, Gunnar Borg Zweifel. Denn er entwickelte einige Jahre später die modifizierte Borg-CR-Skala, die nicht nur für die Erschöpfung genutzt wird, sondern auch für Schmerzen und andere Kategorien genutzt werden kann. Häufig wird hier eine Skala von 0 bis 10 genutzt, wie wir es schon von der NRS oder der VAS kennen. Allerdings gibt es hier noch ein paar Abstufungen und auch Beschreibungen, welche Zahlen für welche Ausprägung stehen, wie Du nebenstehend sehen kannst. Diese Variante ist in der Nutzung deutlich praktikabler, vor allem auch beim Ausdauertraining. Beim Krafttraining würde ich aber vermutlich eine der beiden folgenden Möglichkeiten nutzen, da diese noch etwas praktikabler sind. Rate of perceived exertion (RPE)
7 Lektionen meiner einjährigen Nichte zur Behandlung von Schmerzen

Vor kurzem hat meine einjährige Nichte das Wochenende bei mir und meiner Freundin verbracht. Tagsüber war eigentlich alles sehr unkompliziert, vor allem aber die erste Nacht war nicht sonderlich angenehm, da die Kleine sehr viel gebrüllt hat. In der zweiten Nacht wurde es dann deutlich besser. Vielleicht wunderst Du Dich jetzt, was eine einjährige mit Schmerzen zu tun hat, keine Sorge ihr geht es gut und es ist auch nichts passiert. Aber das wirst Du im Artikel vermutlich sehr schnell nachvollziehen können. Auch wenn es ein sehr schönes Wochenende war und uns Sonntagabend, als die Kleine wieder Zuhause war, ihr Toben und Spielen gefehlt hat, so lassen sich anhand des Wochenendes 7 Lektionen zur Schmerztherapie (aber auch allgemein Behandlung vieler anderer Beschwerden) herleiten und sehr gut erklären. Die ersten drei Lektionen waren übrigens bereits Inhalt meines wöchentlichen E-Mail-Newsletters, wenn Du dazu noch nicht angemeldet bist, findest Du hier die Möglichkeit dazu. 1. Lernen aus Fehlern Die erste Nacht war deutlich unruhiger, als die zweite. Was auch unter anderem daran lag, dass wir beim Schreien nicht immer direkt verstanden haben, wo das Problem lag und länger überlegen mussten, ob die Windel voll ist, sie schlecht geträumt hat oder was sonst nicht gepasst hat. In der zweiten Nacht war uns dann einiges klarer und wir konnten aus den Fehlern der ersten Nacht lernen, die Reihenfolge der Probleme war tatsächlich sogar gleich. Der Schlaf war somit deutlich ruhiger und erholsamer. Gedanken hatten wir uns am Morgen nach der ersten Nacht dazu gemeinsam gemacht, indem wir die Nacht kurz rekapituliert haben. Auch wenn im Falle Schmerzen es zu einer Verschlechterung der Beschwerden kommt, würde ich immer rekapitulieren, ob Dir irgendetwas auffällt, dass Du anders als sonst gemacht hast, was ein Auslöser für die Beschwerden sein könnte. War vielleicht etwas zu viel, hast Du schlecht geschlafen in der Nacht zuvor oder hast Du mehr Stress als sonst? Vielleicht solltest Du Dich bei sportlichen Aktivitäten auch einfach wieder mehr aufwärmen und nicht aus der kalten heraus Vollgas geben. All das können Gründe sein, die möglicherweise zu einer Verschlechterung geführt haben. 2. Teamwork Ganz ehrlich, alleine hätte ich das Wochenende und vor allem auch die Nächte nicht so gut hinbekommen, wie mit der Unterstützung meiner Freundin. Jeder von uns hatte andere Ideen, woran es lag, dass die Kleine am Meckern war. Bei manchen Dingen war es auch gut, dass jeder einen Teil der Aufgaben übernahm. So habe ich zum Beispiel meistens die Kleine aus dem Bett genommen, um sie schon mal zu beruhigen und meine Freundin besorgte in der Zwischenzeit Dinge wie Wickelzeug oder ähnliches. Natürlich geht das alles auch alleine, irgendwie. Auch bei Schmerzen kann man oft erstmal versuchen das ganze alleine hinzubekommen. Mit Unterstützung klappt vieles allerdings deutlich schneller und oftmals auch einfacher. Gerade wenn ein Therapeut schon Erfahrungswerte hat, kannst Du deutlich davon profitieren und auch beim Rekapitulieren von Beschwerdeauslösern, ist es oft sinnvoll, sich den Blick von außen dazuzuholen. 3. Plan für Notfälle Hätten wir alles selbst herausfinden müssen, mit der Kleinen, wär das Gemecker vermutlich noch deutlich stärker und häufiger am Wochenende gewesen. Da ich allerdings sehr detaillierte Listen zu den wichtigsten Punkten bekommen habe von meiner Schwägerin, unter anderem Tipps woran nächtliches Jammern liegen könnte, war es ausgesprochen einfach, da wir in den Akutsituationen einfach nachschauen konnten. Es kann auch bei verschiedenen anderen Beschwerden, wie zum Beispiel bei Schmerzen, sehr hilfreich sein, einen Notfallplan parat zu haben, auf den man ohne nachzudenken zurückgreifen kann. Wichtig ist nur, diesen schnell zur Verfügung zu haben und dann auch daran zu denken. In der ersten Nacht, hatten wir ehrlicherweise nicht daran gedacht, sondern erst, als am nächsten Tag wieder Ruhe eingekehrt war. Auf so einen Plan gehören dann vor allem Maßnahmen, die Du ergreifen kannst, um eine Situation abzufangen und Schmerzen oder andere Beschwerden zu beruhigen. Seien es konkrete Dehnübungen, Entspannungsmethoden oder andere Maßnahmen, aus dem Bereich der Schmerztherapie. Für mich persönlich wäre es auch nicht unwichtig, die bisher bekannten Trigger für Schmerzen dort mit aufzuführen, um schneller einordnen zu können, woran es lag, dass die Schmerzen aufgetreten sind. Dieses mehr an Ruhe und Kontrolle hilft oftmals auch indirekt den Stress zu senken, sodass Schmerzen weniger werden können. 4. Quengeln vs. Schreien Auch wenn ich anfangs mit der Aussage: „Du hörst es, wenn die Kleine wirklich etwas hat.“ nicht viel anfangen konnte, so habe ich schnell gelernt, worin der Unterschied zwischen einem unzufriedenen Quengeln und wirklichem Schreien ist, wenn irgendetwas nicht stimmt. Ähnlich kann das auch bei Schmerzen sein. Wenn Du zum Beispiel nach einer Verletzung wieder ins Training einsteigst, tut es anfangs eher mal leicht weh oder zwickt in dem Bereich, der verletzt war. Das liegt einfach daran, dass Dein Körper Dich davor bewahren will, dass der gleiche Bereich wieder verletzt wird. Ähnlich kann es auch allgemein im Training sein, vor allem wenn Du sehr intensiv trainierst. Irgendwann ist der Punkt erreicht, wo es unangenehm wird und eine gewisse Art von Schmerzen auftritt. Dieser unterscheidet sich allerdings meist deutlich von einem Verletzungsschmerz. Gerade im Training, vor allem auch beim Wiedereinstieg nach Verletzung, würde ich deshalb sowohl das Anstrengungslevel einstufen als auch das Schmerzlevel. Hiermit kannst Du im Laufe der Zeit lernen, Schmerzen und Anstrengung besser zu unterscheiden und somit einzuordnen, über welchen Schmerz (Anstrengungsschmerz) Du hinweggehen kannst, weil es mehr ein Quengeln ist und wann Du aufhören solltest, weil wirklich etwas weh tut (Schreien). 5. Langsam steigern (Eltern vs. Onkel) Mein Bruder und meine Schwägerin sind im Umgang mit der Kleinen, deutlich routinierter als meine Freundin und ich, vor allem als ich (so ehrlich will ich sein). Vieles fällt ihnen deutlich leichter und es wirkt deutlich entspannter, auch wenn die Kleine mal was hat, ist es leichter die Ruhe beizubehalten. Gewisse Erfahrung muss man einfach sammeln, um sich an Dinge zu gewöhnen. Ähnlich wie bei Schmerzen, vor allem nach Verletzungen. Wenn Du beim Wiedereinstieg direkt wieder Vollgas gibst, wirst Du mit hoher Wahrscheinlichkeit auch genauso schnell wieder verletzt sein. Du musst Dich langsam steigern, und Deinem Körper und auch dem Warnsystem Schmerz Zeit geben,
Chronische Schmerzen
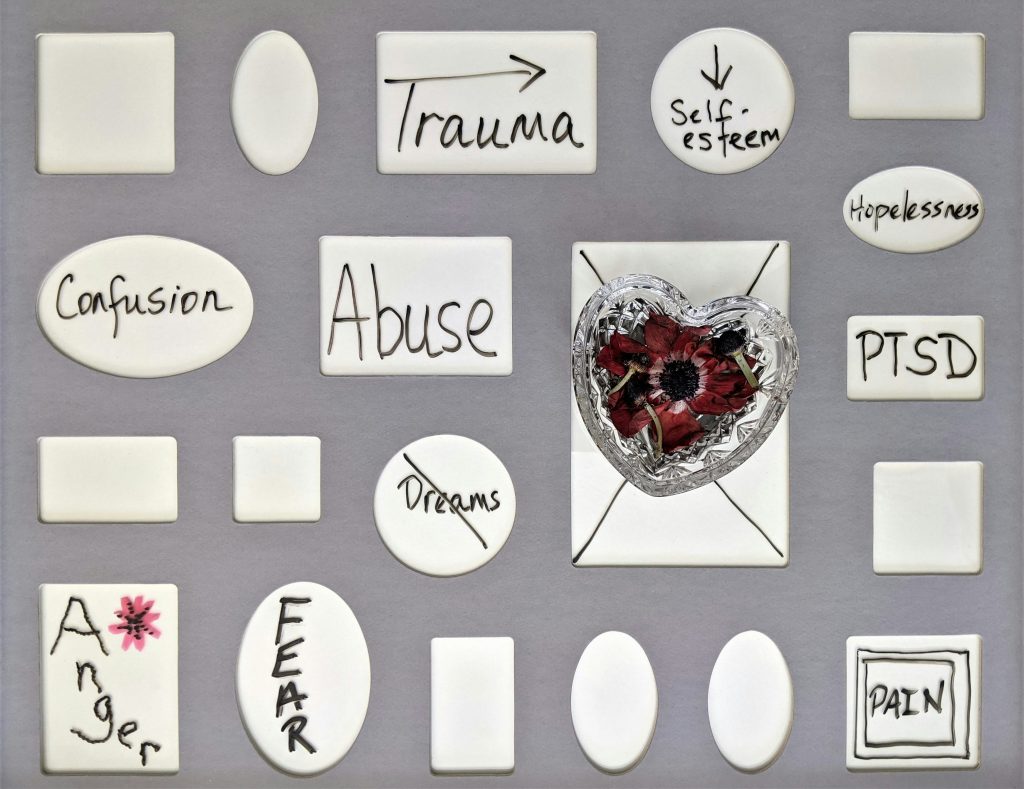
Die Worte chronische Schmerzen nutze ich nur sehr selten im Umgang mit meinen Patienten. Nicht weil ich es unwichtig finde, wie lange Schmerzen schon bestehen, sondern eher, weil die meisten Patienten das Wort chronisch leider viel zu oft falsch verstehen. An sich bedeutet chronische Schmerzen nur, dass die Schmerzen schon über einen gewissen Zeitraum bestehen, nicht mehr und nicht weniger. Es wird also nur rückblickend etwas beschrieben. Vielfach wird chronisch fälschlicherweise aber nur so verstanden, dass es sich um einen von jetzt an dauerhaften Zustand, unheilbaren Zustand handeln würde. Zwar gibt es Erkrankungen, bei denen das zutreffen mag, das Wort chronisch stellt aber keine Prognose für die Zukunft dar. Ab wann man davon spricht, dass es sich um chronische Schmerzen handelt und welche Konsequenzen sich daraus für die Therapie ergeben, das ist der Inhalt dieses Artikels. Definitionen Um die Verwirrung zu reduzieren, schauen wir uns zunächst mal ein paar Definitionen an, damit wir eine gemeinsame Basis haben, über die wir reden. Chronisch Der Begriff chronisch stammt vom altgriechischen Wort Chronos ab und bedeutet langsam, lange andauernd oder auch die Zeit. In der Übersetzung finden sich dann auch bereits zwei wichtige Anteile der Definition von chronischen Erkrankungen. Zum einen entwickeln sie sich oft langsam und schleichend, teils auch ohne einen eindeutigen Ausgangspunkt. Zum anderen dauern sie einen langen Zeitraum an (1, 2). Eine eindeutige zeitliche Eingrenzung, ab wann Beschwerden als chronisch bezeichnet werden, gibt es für bestimmte Krankheitsbilder, wie zum Beispiel die chronische Bronchitits. Bei vielen Beschwerden spricht man ab einem Zeitraum von 3 bis 6 Monaten davon, dass diese chronisch geworden sind. Schmerzen Die Definitionen von Schmerzen haben wir uns an anderer Stelle bereits genauer angeschaut. Um einen kurzen Auszug meines Artikels zu zitieren, in dem ich mich auf die Definition der International Association for the Study of Pain (IASP) beziehe: „Schmerz wird laut IASP definiert, als eine unangenehme, sensorische und emotionale Erfahrung, die mit tatsächlichen oder potenziellen Gewebeschäden einhergeht.“ Diese Definition gilt vor allem für akute Schmerzen und zeigt die wichtige Warnfunktion, die Schmerz einnimmt. Wenn es sich um chronische Schmerzen handelt, geht dieser warnende Mechanismus allerdings verloren (3), wie Du gleich sehen wirst. Chronische Schmerzen Chronische Schmerzen werden mittlerweile von diversen Fachleuten als eigenständige Krankheit definiert (4). Dieser Herausforderung kommt auch die Leitlinie nach, die sich eigens mit chronischen, nicht tumorbedingten, Schmerzen beschäftigt (3). Die Leitlinie spricht sich dafür aus, dass Schmerzen ab einer Dauer von mehr als 3 Monaten als chronische Schmerzen definiert werden sollten. Das heißt jetzt allerdings nicht, dass die Schmerzen dauerhaft da sein müssen. Bei chronischen Schmerzen ist es häufig ein Auf und Ab der Schmerzintensität und Schmerzausprägung (3). Wie zuvor schon erwähnt erfüllen chronische Schmerzen nicht mehr die nützliche Warnfunktion, die akute Schmerzen noch erfüllen können. Über die Entstehung ist man sich noch nicht gänzlich sicher und es gibt viele Theorien, wie diese entstehen können. Lerntheoretischer Ansatz Ein Erklärungsansatz fußt darauf, dass Patienten Schmerzen mit bestimmten Handlungen oder auch Situationen verknüpfen (3, 5), es findet also eine Art Konditionierung statt (6). Dies kann nicht nur durch negative Reize passieren, wie beispielsweise eine bestimmte Bewegung, die häufig Schmerzen auslöst (3, 6, 7), sondern es kann auch durch positive Reize dazu kommen, dass Schmerzen chronisch werden (3). In diesem Fall spricht man dann häufig vom sekundären Krankheitsgewinn. Das kann zum Beispiel der Fall sein, wenn Du durch Deine Schmerzen mehr Aufmerksamkeit und Fürsorge von Deinem Umfeld erfährst (3). Das Schmerzgedächtnis Eng verknüpft mit dem lerntheoretischen Ansatz ist ein Begriff, der im Zusammenhang mit chronischen Schmerzen häufig fällt, das Schmerzgedächtnis. Das heißt, es ist zu einer Veränderung auf neurophysiologischer Ebene (3) gekommen und bestimmte Neurone haben sich „zusammengeschaltet“ entsprechend dem Grundsatz „What fires together – wires together“ (7). Das klingt jetzt im ersten Moment vermutlich ziemlich kompliziert und bedrohlich. Ist es aber deutlich weniger, als Du denkst. Unsere Hirnstruktur verändert sich im Laufe des Lebens immer wieder, man spricht hier auch von Neuroplastizität. In jungen Jahren passiert das noch deutlich schneller, im Laufe des Lebens wird dieser Prozess dann etwas träger. Du kannst Dir das Entstehen der Verbindungen im Gehirn ein bisschen vorstellen wie Waldwege. Je häufiger ein bestimmter Weg gegangen wird, desto eher wird aus einem Trampelpfad, der zunächst kaum erkennbar ist, ein richtiger Weg, der sich auch aus der Distanz gut erkennen lässt. Wird dieser Weg aber länger nicht mehr genutzt, verwildert er im Laufe der Zeit wieder und ist irgendwann verschwunden. Das Thema haben wir uns übrigens auch schon einmal im Zusammenhang mit psychosomatischen Beschwerden angeschaut. Kognitiv-behavioraler Ansatz Hierbei wird die Bedeutung der gefühlten Hilflosigkeit gegenüber den Schmerzen als aufrechterhaltender Faktor von chronischen Schmerzen betont. Somit wird hierbei dem psychischen Anteil des bio-psycho-sozialen Modells Rechnung getragen (3). Was kannst Du tun? Wichtig ist erstmal, dass Dir die Diagnose chronische Schmerzen keine Angst macht, denn wie schon beschrieben heißt es lediglich, dass die Schmerzen über einen Zeitraum von mehr als 3 Monaten bestehen. Zwar wird es nicht unbedingt leichter, wenn chronische Schmerzen schon lange bestehen, diese loszuwerden, es ist grundsätzlich aber auch nach langer Schmerzdauer möglich. Die zuvor erwähnte Neuroplastizität kann nicht nur chronische Schmerzen mit bedingen, sondern auch helfen, diese wieder loszuwerden (5, 6, 7). Wenn Dich das Thema Neuroplastizität genauer interessiert, kann ich Dir die nebenstehende Arte Doku (8) wärmstens empfehlen. Hier geht es auch darum, welche therapeutischen Möglichkeiten es hier gibt. Die konkrete Behandlung ist häufig sehr individuell und häufig kann ein multimodaler Ansatz sinnvoll sein, das heißt mehrere Gesundheitsbereiche arbeiten Hand in Hand zusammen. Was aber immer die Basis darstellen sollte ist, dass Du körperlich aktiv wirst und Deine körperliche Aktivität steigerst. Hierbei ist es übrigens weniger relevant, welche Aktivität das ist, sondern eher, dass Du dieser regelmäßig nachgehst (3). Hier wirken dann mehrere Mechanismen, einer ist die Ausschüttung von Endorphinen (körpereigenen Morphinen), die direkt schmerzlindernd wirken. Weiterhin wird hierüber aber auch die gefühlte Hilflosigkeit reduziert, was auch Bestandteil der nächsten wichtigen Säule ist. Wichtig in der Behandlung chronischer Schmerzen ist, dass Du lernst, wie Du mit Deinen chronischen Schmerzen besser umgehen kannst. Das heißt, welche Dinge tun Dir gut, was kannst Du ohne Schmerzen
HWS Syndrom – ist das schlimm?

Habe ich schon mal erwähnt, dass ich kein großer Freund von Syndromen als Diagnose bin? Auch wenn viele Patienten das Gefühl vermittelt bekommen, dass sie mit einem Syndrom eine genaue Diagnose ihrer Probleme hätten, so ist das nicht der Fall. Das HWS Syndrom bildet hier keine Ausnahme. An sich ist das HWS Syndrom nämlich ein Sammelbegriff für verschiedener Diagnosen, die von der Halswirbelsäule ausgehen oder die Halswirbelsäule betreffen. In diesem Artikel kannst Du erfahren, was die „Diagnose“ HWS Syndrom eigentlich bedeutet, welche Symptome auftreten können und was das für die Behandlung bedeutet. Zudem erfährst Du, was mein Problem mit Syndromen ist und auch, warum ich diese und ähnliche Diagnosen trotzdem selbst häufig nutze. Was ist eine Diagnose? Das Wort Diagnose kommt vom griechischen Wort diágnosis, was auf Deutsch soviel heißt wie Unterscheidung oder Entscheidung. Sie stellt das Ergebnis der Feststellung einer Krankheit dar. (1,2) Die Diagnose bildet somit den Abschluss bzw. das Ergebnis der Untersuchung und führt uns zu einer entsprechenden Behandlung der Problematik. Je genauer die Diagnose gestellt werden kann, desto konkreter lässt sich auch eine Behandlung planen. (1,2) Wenn Du jetzt überlegst, wie schnell oft eine Diagnose gestellt wird, wenn Du beim Hausarzt oder auch Orthopäden bist, was denkst Du, wie genau kann diese Diagnose sein? Als kleine Zusatzinfo für diese Überlegung: Im Durchschnitt verbringen Patienten in Deutschland ca. 7,6 Minuten beim Allgemeinmediziner. (3) Überleg einfach mal kurz, was Du in 7 Minuten erledigen kannst. Denkst Du, es ist realistisch, Dir in dieser Zeit ein Problem schildern zu lassen, eine Untersuchung durchzuführen und dem Patienten zu erklären, was sein Problem ist und welche Behandlung dementsprechend die richtige ist? Ich persönlich halte das in vielen Fällen für sportlich und brauche deutlich länger. Selbst in den USA liegt die durchschnittliche Zeit beim Allgemeinmediziner übrigens bei 21,1 Minuten (3) und das obwohl (vielleicht auch gerade weil) dieses Gesundheitssystem oft als weniger sozial als unseres beschrieben wird. Was ist das HWS Syndrom? Das HWS Syndrom ist, wie viele Syndrome, eine Sammelbezeichnung für Beschwerden. In diesem Falle von Beschwerden, die die die Halswirbelsäule betreffen oder die von der Halswirbelsäule ausgehen. Hierbei kann es sich um orthopädische oder auch neurologische Symptome handeln. (4) Eigentlich ist es üblich, dass die Diagnose HWS Syndrom als Ausschlussdiagnose genutzt wird, wenn keine größeren Schäden, wie ein Bandscheibenvorfall oder andere konkrete Diagnosen vorliegen. Da es allerdings keine exakte Definition gibt, ist es per se eine schlau klingende Beschreibung von Beschwerden, die von der Halswirbelsäule ausgehen oder diese betreffen. In manchen Fällen kann es auch eine Verlegenheitsdiagnose sein, weil man nichts Konkretes gefunden hat, was die Beschwerden auslöst, die Ursache aber im Bereich der Halswirbelsäule zu liegen scheint. Was kann alles eine Ursache sein? Wenn wir uns mal auf DocCheck (ähnlich Wikipedia für den Medizinbereich) anschauen, welche Ursachen aufgeführt werden, für ein HWS Syndrom (4), dann finden wir hier eigentlich fast alles von harmlosen bis hin zu zeitnah behandlungsbedürftigen Gründen. Kursiv geschrieben findest Du meine Ergänzungen: Degenerative Veränderungen der HWS (Spondylose, Osteophyten) Schleudertrauma (HWS-Distorsion) Funktionelle Verspannung der Nackenmuskulatur Zervikaler Bandscheibenvorfall (selten) Tumoren Wirbelsäulenoperationen Facettensyndrom (ausgelöst durch die kleinen seitlichen Gelenke der Wirbelsäule) Segmentale Dysfunktionen („Blockierung“) Osteochondrose (diverse Verschleißerscheinungen) Ich persönlich würde aber auch Gründe wie Stress hier mit aufnehmen. Denn gerade bei Stress kommt es zu einer veränderten Schmerzwahrnehmung und vermehrten Verspannungen im Nackenbereich. Auch Unfälle oder Überlastung können eine Rolle spielen. Welche Symptome können beim HWS Syndrom auftreten? Auch hier haben wir eine riesige Palette, wenn wir uns das ganze auf DocCheck anschauen (4): Hals- bzw. Nackenschmerzen, häufig mit Ausstrahlung in den Arm Myogelosen (Verspannungen in der Muskulatur) Schwindel Kopfschmerzen Parästhesien, Hypästhesien (Kribbeln, Taubheitsgefühl) Sehstörungen Ohrgeräusche Allerdings verwundert das auch nicht sonderlich, denn es handelt sich wie schon beschrieben um einen Sammelbegriff für alles, was von der Halswirbelsäule an Beschwerden ausgehen kann. In den meisten Fällen sind meiner Erfahrung nach aber Hals- bzw. Nackenbeschwerden das vorliegende Problem. Theoretisch würde sich diese Liste übrigens noch erweitern lassen, da die meisten Nerven vom Gehirn ausgehend durch den Spinalkanal der Wirbelsäule ziehen. So ist es möglich, dass auch Probleme im Bereich der Halswirbelsäule die Ursache für weiter unten auftretende Probleme darstellen können. Das kommt allerdings eher selten vor und spätestens in solchen Fällen würde man das ganze auch meistens nicht mehr als HWS Syndrom diagnostizieren. Um es mal kurz ganz extrem zu machen, ein Genickbruch und die daraus resultierenden Folgen könnte man auch als HWS Syndrom bezeichnen. Denkst Du aber, dass das jemand machen würde? Wie wird das HWS Syndrom behandelt? Die Frage lässt sich an dieser Stelle nicht pauschal beantworten, denn es kommt immer auf die genaue Ursache an. Ist ein Schleudertrauma und eine daraus entstehende Abschwächung der Muskulatur Auslöser eines Schwindels? Dann sollte hauptsächlich die entsprechende Muskulatur gekräftigt werden. Ist Stress der primäre Auslöser für Schmerzen und Verspannungen? Dann solltest Du an Deinem Stresslevel arbeiten. Ein Bandscheibenvorfall sollte wiederum anders behandelt werden, als eine Irritation des Nerven durch Veränderungen im Bereich der Fazettengelenke oder auch Symptome die nach einem Karpaltunnelsyndroms aussehen, aber durch etwas anderes im Bereich der Halswirbelsäule verursacht werden. Für die Schmerzen und Verspannungen können erfahrungsgemäß manualtherapeutische oder osteopathische Techniken einen Ansatz darstellen und die Beschwerden lindern. Für Nervenbeschwerden können häufig auch Nervenmobilisationen, sogenannte Slider hilfreich sein. Dies sollte aber immer mit dem Behandler abgesprochen werden. Du siehst, die Behandlung des HWS Syndroms ist vor allem abhängig von Deinen konkreten Beschwerden. Da es sich meistens um eher harmlose Ursachen handelt, lassen diese sich auch meistens gut behandeln. Welche Probleme können durch solche Diagnosen entstehen? Wenn das jetzt aber nur ein schwammiger Begriff ist, der mehr oder weniger eine Ausschlussdiagnose darstellt, wieso habe ich dann ein Problem damit? Wenn Du nach dem ICD Code, der auch für das HWS Syndrom verwendet wird, suchst (M54.2) dann wirst Du unter anderem auf Seiten landen, wie gesund.bund.de (eine Seite des Bundesministeriums für Gesundheit), die unter diesem Code nur die Zervikalneuralgie aufführen. Bei der Zervikalneuralgie entstehen die Beschwerden über eine Reizung der Nerven. Sobald Patienten hören, dass es um Nerven und mögliche Schädigungen geht, wird das Alarmsystem meist hochgefahren und die Schmerzsensibilität steigt. Das Resultat kann dann eine Steigerung der Schmerzen sein. Hierzu gibt es
5 problematische Gedanken bei Schmerzen und was Du dagegen tun kannst

Vor kurzem bin ich über einen Artikel in der Ärztezeitung gestolpert, der mir mal wieder gezeigt hat, wie viel Einfluss unsere Gedanken auf unsere Gesundheit haben. Im Artikel ging es zwar nicht um Gedanken bei Schmerzen, sondern um den schädlichen Einfluss auf die Gesundheit und Lebensdauer bei Hypochondern. Es gibt allerdings auch auf den Verlauf von Schmerzen eine sehr starke Einflussmöglichkeit, über Deine Gedanken. Warum sind Gedanken so wichtig? Bereits in meinem letzten Artikel zum Thema Schmerztherapie habe ich erwähnt, dass man davon ausgeht, dass bis zu 70 % des Behandlungserfolgs bei Schmerzen auf dem Placeboeffekt beruhen. Das heißt Deine Psyche und Deine Gedanken bei Schmerzen haben einen extrem großen Einfluss darauf, wie Du die Schmerzen wahrnimmst und auch, ob und wie Du sie loswirst. Es macht also Sinn, sich auch mit diesem Punkt auseinander zu setzen, um die Behandlung möglichst effektiv zu gestalten. Interessant finde ich in diesem Zusammenhang auch, dass es wenig Sinn macht, negative Emotionen komplett zu unterdrücken. Bei Verletzungen zu fluchen, hat beispielsweise auch einen starken Einfluss auf die Wahrnehmung von Schmerzen. Wichtig scheint hierbei zu sein, dass Du auch wirklich fluchst und nicht irgendwelche Verniedlichungsformen wie Scheibenkleister oder ähnliches nutzt. (2) Die Bedeutung von Gedanken wird auch im Film Inception gut zum Ausdruck gebracht: „die kleinste Saat eines Gedanken kann wachsen. Er kann Dich aufbauen oder zerstören.“ (3). Gerade auch beim Thema Schmerzen trifft es dieses Zitat genauer, als Du vielleicht noch denkst. 5 negative Gedanken bei Schmerzen Meiner Erfahrung nach gibt es hauptsächlich 5 Gedanken bei Schmerzen, die einen starken Einfluss auf den Behandlungserfolg haben können. Diese mögen bei dem ein oder anderen eine andere Gewichtung haben und nicht jeder Schmerzpatient wird mit allen Gedanken konfrontiert. Wenn Dich diese Gedanken bei Schmerzen allerdings quälen und einen Behandlungserfolg verhindern, möchte ich mit Dir meine Ideen teilen, um mit diesen besser umgehen zu können. „Alles ist kaputt.“ Bei Dir wurde ein Röntgen oder MRT gemacht und der Arzt hat Dir gesagt, dass alles kaputt ist und Du deswegen Schmerzen hast? Der Gedanke setzt sich fest und diesen wieder loszuwerden kann manchmal viel Zeit in Anspruch nehmen. Um kurz den Film Inception (3) nochmal zu zitieren: „Ein Gedanke! Resistent, hochansteckend; wenn ein Gedanke einen Verstand erst einmal infiziert hat, ist es fast unmöglich, ihn zu entfernen.“ Ich bin aus diesem Grund auch nur eingeschränkt ein Freund von Bildgebung, wenn es sich nicht um akute Verletzungen handelt, bei denen eine Bildgebung auch einen Einfluss auf die Therapieentscheidung hat. Bei chronischen Beschwerden ist der Nutzen aber mehr als fraglich. Das Problem ist, dass Ergebnisse aus der bildgebenden Diagnostik nicht zwingend mit körperlichen Beschwerden zusammenhängen. Wenn aber mal der Gedanke festsitzt, dass Du einen Schmerz nicht loswirst, weil Du Arthrose, einen Bandscheibenvorfall oder was auch immer hast, wird es schwer, Dich vom Gegenteil zu überzeugen. Da ich dieses Thema schon in einem separaten Artikel behandelt habe, verweise ich an dieser Stelle hierauf. Das Ziel ist hier unnötige Bildgebung zu vermeiden. Wenn allerdings die Bildgebung schon erfolgt ist, solltest Du hinterfragen (evtl. mit Unterstützung eines Experten), wie der Befund zu Deinen Schmerzen passt oder auch nicht. „Keiner kann mir helfen“ Wer vermutest Du, ist der Experte, der sich mit Deinem Körper und Deinen Beschwerden am besten auskennt? Kleiner Tipp, Du schaust ihm oder ihr regelmäßig im Spiegel in die Augen. Ohne Dich funktioniert eine Behandlung nicht. Du spürst, was Dir guttut und was Dir nicht guttut. Vor allem bei chronischen Schmerzen bist Du also der wichtigste Experte, wenn es um Deine Beschwerden geht. Ein Therapeut kann Dir helfen, Deine Gedanken und Ideen in die richtige Richtung zu lenken. Er hat Übungen für Dich parat oder kann Dir erklären, welche Mechanismen in Deinem Körper ablaufen. Ohne Deine Mitarbeit und Dein Feedback wird er Dir allerdings nicht weiterhelfen können. Das Ziel ist hier selbst zum Experten zu werden und Deinen Behandler hierbei als Unterstützung zu sehen. Wenn Dein Behandler Dich nicht zu Wort kommen lässt, Deine Erfahrungen nicht ernst nimmt und berücksichtigt, dann würde ich wechseln. „Ich habe schon alles versucht.“, oder „Nichts hilft“ Ein Gedanke bei Schmerzen, der vor allem bei chronischen Schmerzen auftaucht, ist: „Ich habe schon alles versucht.“ Für Dich als Patient mag das in dieser Situation mit Sicherheit auch so wirken, weil Dir kein weiterer Behandlungsansatz einfällt, der Dir von Spezialisten empfohlen bzw. verkauft wurde. Bei vielen Patienten ist mir aber schon aufgefallen, dass sie viele hauptsächlich sehr spezielle Methoden getestet haben. Häufig haben sie sich aber nicht mit den Basics auseinandergesetzt. Der Grund? Sie verkaufen sich oft nicht so gut und z.B. den eigenen Lebensstil zu hinterfragen ist nicht immer angenehm. Stell Dir also mal in aller Ruhe die Frage, ob Du anhand dieser Basics Punkte in Deinem Leben findest, die einen Einfluss auf Deine Schmerzen haben und wenn ja, wie Du sie angehen kannst. Auch hier kann es Sinn machen, sich einen Experten mit an Bord zu holen, der Dich hierbei unterstützt. Das Ziel ist hier Dich selbst zu hinterfragen, welche Möglichkeiten noch offen sind und mittels eines Schmerztagebuchs herauszufinden, was Einfluss auf Deine Schmerzen hat. „Ich kann nichts mehr machen.“ Schmerzen können die Lebensqualität extrem einschränken, vor allem wenn Du Hobbys oder sozialen Interaktionen nicht mehr nachgehen kannst und ja, manchmal wird es schwierig, einen Weg drumherum zu finden. Bei Verletzungen wirst Du manchmal Hobbys, die Dir Spaß machen, für eine Zeit lang sein lassen müssen, wenn Du Deine Schmerzen loswerden willst. Bei einer Operation oder auch konkreten Verletzung lässt sich dieser Zeitraum ungefähr abschätzen, bei chronischen Schmerzen wird es dann herausfordernd. In dieser Zeit entdeckt man aber oft andere Dinge, die einen Ersatz darstellen können. Sei es eine andere Sportart oder ein neues Hobby. Das Ziel ist also Dich nicht auf das zu konzentrieren, was nicht klappt, sondern auf das, was Du noch alles machen kannst. „Alles tut weh“ oder „ich habe die Schmerzen immer.“ Gerade dieser Gedanke bei Schmerzen kann schnell dazu führen, dass wirklich mehr und mehr Bewegungen zu Schmerzen führen, da hier der Noceboeffekt zum Tragen kommen kann. In vielen Fällen
Was ist Schmerztherapie?

Schmerztherapie umfasst, vereinfacht gesagt, alle therapeutischen Maßnahmen, die das Ziel haben, akute oder chronische Schmerzen zu lindern. (1,2) Ärzte, die sich auf die Behandlung von chronischen Schmerzen spezialisiert haben, können durch eine Weiterbildung die Zusatzbezeichnung „Spezielle Schmerztherapie“ erwerben. (3) Wenn Du meinen Blog bereits aufmerksam verfolgst, dann wirst Du vielleicht auch wissen, dass ich vor längerer Zeit bereits einen Artikel geschrieben habe, was Du gegen Schmerzen tun kannst. In diesem Artikel finden sich auch einige Methoden aus dem Bereich der Schmerztherapie, ein allgemeiner Überblick fehlte bisher allerdings und auch der Punkt, warum ein interdisziplinärer Ansatz (mehrere Berufsgruppen arbeiten zusammen) in der Behandlung von Schmerzpatienten oft am zielführendsten ist (4), kam noch zu kurz. Was sind Schmerzen? Wie immer schauen wir uns erst einmal an, worüber wir eigentlich reden. In früheren Artikeln haben wir uns bereits angeschaut, was Schmerzen sind und auch welchen Sinn Schmerzen haben, aus diesem Grund hier nur eine kurze Zusammenfassung. Schmerz wird definiert als eine unangenehme, sensorische und emotionale Erfahrung, die mit tatsächlichen oder potenziellen Gewebeschäden einhergeht. (5) Schmerz tritt also nicht nur auf, wenn etwas „kaputt“ ist, sondern auch, wenn Dein Körper befürchtet, dass etwas geschädigt werden könnte. Er stellt also eine Art Alarmsystem dar. Akute vs. chronische Schmerzen Diese Definition trifft allerdings hauptsächlich für akute Schmerzen zu, bei chronischen Schmerzen wird das ganze allerdings häufig etwas komplexer. Das lässt sich bereits daran erkennen, dass es hierzu eine eigene Leitlinie gibt (6) und sie häufig auch als eigenständige Krankheit betrachtet werden (7). In diesen Fällen haben chronische Schmerzen oft nicht mehr die zuvor benannte Warnfunktion, die akute Schmerzen haben. Da das Thema chronische Schmerzen extrem komplex ist, wird es hierzu demnächst noch einen eigenen Artikel geben. Wichtig ist an dieser Stelle zu verstehen, dass in der Schmerztherapie zwischen akuten und chronischen Schmerzen oftmals unterschieden werden muss und die Schwerpunkte oft anders zu gewichten sind. Biopsychosoziales Schmerzmodell Das biopsychosoziale Modell nach Engels findet bei vielen Krankheiten, vor allem chronischen Erkrankungen, Anwendung. Es wird genutzt, um besser erklären und verstehen zu können, welche Faktoren bei der Entstehung und Aufrechterhaltung von Krankheiten eine Rolle spielen. (8) Dieses Modell erleichtert es auch, Schmerzen und die unterschiedliche Wahrnehmung dieser, besser zu erklären. Es bildet dementsprechend auch einen der 6 Punkte, den die IASP nutzt, um Schmerzen und Schmerzerleben genauer zu definieren. (5) Das Modell kann allerdings nicht nur genutzt werden, um zu erklären, welche Faktoren Schmerz verstärkend, sondern auch welche Schmerzen lindern und somit in der Schmerztherapie adressiert werden sollten. Biologische Faktoren Hierunter kannst Du Dir alle körperlichen Faktoren vorstellen, die einen Einfluss auf die Schmerzen haben können (aber nicht zwangsläufig müssen). Hierzu zählen zum Beispiel: Verletzungen Nervenschädigungen Entzündungen Endorphine Psychische Faktoren Dieser Bereich ist, denke ich, relativ selbsterklärend. Auch hier gibt es viele Faktoren, die sowohl einen positiven, als auch einen negativen Einfluss haben können, wie beispielsweise: Depression Ängste Placebo/ Nocebo freudige Momente Soziale Faktoren Soziale Faktoren und psychische Faktoren sind teilweise schwierig zu unterscheiden, da sie oftmals eng miteinander verknüpft sind. Bei sozialen Faktoren geht es allerdings eher um das Umfeld und die Interaktion mit diesem, sowie die Prägung, die durch das Umfeld geschieht. Beispiele wären hier: Erziehungsunterschiede im Umgang mit Schmerzen kulturelle Unterschiede sekundärer Krankheitsgewinn (man erfährt z.B. mehr Unterstützung durch das eigene Umfeld aufgrund der Schmerzen) Schmerztherapie In der Schmerztherapie gibt es nun verschiedene Ansätze, die gewählt werden können, um Schmerzen zu reduzieren. Einige werden Dir vermutlich bekannt vorkommen. Andere hingegen dürften Dir vielleicht neu sein. Wie Du bereits erfahren hast, gibt es viele mögliche Ursachen für Schmerzen, die sehr individuell sind. Aus diesem Grund lässt sich auch pauschal nicht sagen, dass eine Methode der anderen unmittelbar überlegen ist. Es gibt sogar Untersuchungen, die darauf hindeuten, dass „Bis zu 70 % der Therapieerfolge bei Schmerzen […] beruhen auf dem Placeboeffekt.“ (9) In der Therapie von akuten Schmerzen gibt es oft individuelle Leitlinien für bestimmte Beschwerde- und Krankheitsbilder. Chronische Schmerzen haben eine eigene Leitlinie (6), hier wird häufig ein multimodaler Ansatz gewählt, den wir uns später anschauen. Die Bausteine, die in einer Schmerztherapie genutzt werden können, sind folgende: Medikamentöse Therapie Schmerzmittel (Analgetika) dürften, denke ich, jedem von Euch bekannt sein. Einige Schmerzmittel sind zwar frei verkäuflich, ich würde Dir aber dennoch anraten, im Zweifel in der Apotheke oder beim Arzt nachzufragen, welche Schmerzmittel für Dich und Deine Schmerzen empfehlenswert sind. WHO-Stufenschema Von der Weltgesundheitsorganisation (WHO) gibt es auch eine Empfehlung, welche Schmerzmittel zuerst gewählt werden sollten und wie diese zu steigern sind. Ich habe Dir die Tabelle hier einmal eingefügt, allerdings solltest Du sie rein als Hintergrundinformation sehen. Die genaue Auswahl der Medikamente solltest Du in Abstimmung mit Deinem behandelnden Arzt treffen, der auch Deine eventuellen Medikamentenunverträglichkeiten kennt. Das Schema kann in jeder Stufe mit ergänzenden Medikamenten und anderen Behandlungen kombiniert werden. WHO Stufenschema Bewegungstherapie Bewegung hat viele positive Effekte auf Schmerzen. Einer davon ist die Ausschüttung von Endorphinen (körpereigenen Morphinen), die wahnsinnig gut funktionieren. So gibt es Untersuchungen, die zeigen, dass ein Lauf über 6 Meilen (ca. 9,66 km) eine Menge an Endorphinen freisetzt, die ungefähr einer Dosis von 10 mg Morphin entsprechen. Du siehst also, „Bewegung ist einer der größten Schmerzkiller der Welt“ (10). Diese Möglichkeit in der Schmerztherapie nicht zu nutzen, wäre also meistens ein großer Fehler. In der Behandlung ist aber nicht nur die schmerzlindernde Wirkung des Trainings wichtig, sondern auch, dass Du als Patient Möglichkeiten kennenlernst, Bewegungen, die Dir aktuell schwerfallen, entweder wieder ausführen zu können oder alternative Bewegungsmuster zu lernen. Auch das Vertrauen in den eigenen Körper, das vor allem bei chronischen Schmerzpatienten irgendwann schlechter wird, kann hierüber wieder aufgebaut werden. Da ein Ziel bei schmerzhaften Strukturen sein kann, diese belastbarer zu machen, ist ein gezieltes Krafttraining teils unumgänglich. Edukation Patientenaufklärung (Edukation) ist einer der Bereiche, an denen es meiner Meinung nach in unserem Gesundheitssystem am ehesten mangelt. Viele Patienten werden erfahrungsgemäß erst dann selbst aktiv in ihrer Therapie, wenn sie auch verstehen, warum sie gewisse Dinge tun oder auch meiden sollten. Da mein Ziel auch immer ist, dass Patienten selbstständig werden und mich im besten Falle irgendwann nicht mehr benötigen,
Ist es wirklich der Ischiasnerv?

Der untere Rücken oder vielleicht auch der Gesäßbereich schmerzen? Wenn Du schon einige Artikel von mir gelesen hast, dann wirst Du vielleicht nicht ganz so schnell die Hypothese „Ischias“ in den Raum werfen. Vielen Patienten geht es aber noch anders und sie werden diese Eigendiagnose schnell stellen, was leider oft genug zu Nocebos führt. Egal, ob Du schon etwas fortgeschrittener bist in Deinem medizinischen Wissen oder nicht, nach diesem Artikel, wirst Du über den Ischias und auch Deinen Rücken genauer Bescheid wissen. Anatomie Der Ischiasnerv (auf schlau: Nervus ischiadicus) beginnt im Bereich des unteren Rückens (4. Lendenwirbel bis 3. Sakralwirbel). Er ist der größte Nerv im menschlichen Körper und enthält sowohl sensible als auch motorische Fasern. Die Nervenwurzeln vereinigen sich aus dem Plexus sacralis und ziehen unterhalb der Gesäßmuskulatur weiter in Richtung Kniekehle. Im Bereich des Oberschenkels verläuft er unter dem M. biceps femoris (der außen liegende Teil der ischiocruralen Muskulatur). Oberhalb des Kniegelenks teilt er sich in die beiden Äste (Nervus tibialis und den Nervus fibularis (peroneus) communis) auf. Wo diese Trennung exakt stattfindet, ist sehr unterschiedlich, teils findet diese bereits auf Höhe der Gesäßmuskulatur statt. In der Fachliteratur findet man auch Verweise darauf, dass der Ischiasnerv eigentlich kein eigenständiger Nerv sei, sondern lediglich eine bindegewebige Zusammenlagerung der getrennten Faseranteile, quasi wie ein Kabelkanal. Die beiden Anteile versorgen im weiteren Verlauf den Unterschenkel motorisch (komplett) und auch größtenteils sensibel (bis auf das Areal des N. saphenus). Funktion des Ischiasnervs Wie schon beschrieben, ist der Ischiasnerv von seiner Funktion ein gemischter Nerv, das heißt, er hat sowohl sensible als auch motorische Fasern. Motorisch steuert er die Funktion folgender Muskeln: M. adductor magnus (Adduktor, unterstützt Innenrotation bzw. Streckung jeweils der Hüfte) Mm. ischiocrurales (Beuger des Kniegelenks, größtenteils auch Strecker der Hüfte) M. semitendinosus (zusätzlich Innenrotation des Kniegelenks) M. semimembranosus (zusätzlich Innenrotation des Kniegelenks) M. biceps femoris (zusätzlich Außenrotation des Kniegelenks, der kurze Anteil streckt nicht die Hüfte) Sensibel versorgt der Ischiasnerv den Rückseiten Oberschenkel und fast den gesamten Unterschenkel, bis auf einen Streifen am medialen (zur Körpermitte hin) Bereich des Unterschenkels. Mögliche Beschwerden Es gibt zwei Richtungen, über die sich Nervenproblemen zeigen können: Motorische Probleme (Kraftverlust) Sensible Beschwerden (Parästhesien, Schmerzen, Taubheit, Verlust der Beweglichkeit) Je nachdem, welcher Anteil eines Nervs betroffen ist, tritt entweder nur ein Teil oder auch beide auf. Motorische Beschwerden sind meiner Erfahrung nach zum Glück deutlich seltener, als sensible Beschwerden. Starke motorische Ausfälle sind dann auch meist einer der wenigen Gründe, die für eine zeitnahe Operation sprechen. Oft überwiegen sensible Störungen, wie Taubheit, Parästhesien (Missempfindungen) oder auch Schmerzen. Schmerzen im Bereich des Rückens treten übrigens seltener bzw. stärker auf, als Schmerzen im Bereich des unteren Rückens. (4) Je nach Auslöser können Husten, Niesen bzw. tiefes Atmen die Schmerzen verstärken. Manchmal kann es bei Problemen im Bereich des Ischiasnervs auch dazu kommen, dass die Beweglichkeit im Bereich des Beines nachlässt. Es kann dann so wirken, als ob die ischiocrurale Muskulatur (Oberschenkelrückseite) „verkürzt“ wäre. Differenzieren lässt sich das zum Beispiel im Rahmen des „Straight Leg Raise“ (SLR) Tests (6) oder aber im Rahmen des Slump-Tests (Bild 1 und Bild 2). Diese Unterscheidung ist wichtig, um die passende Behandlung finden zu können. Bild 2 (Slump-Test) Auslöser der Beschwerden Auch hier gibt es viele Möglichkeiten. Die häufigsten (4) sind: Bandscheibenvorfälle Stenosen (meist altersbedingte Verengungen der Wirbelsäule) Zysten Eine weitere Möglichkeit sind Verletzungen zum Beispiel der ischiocruralen Muskulatur, Hüftgelenks-OPs, oder zu verspannte Muskeln (v.a. im Bereich der Gesäßmuskulatur, z.B. im Rahmen des sogenannten Piriformis-Syndroms). Wichtig ist es im Rahmen der Untersuchung festzustellen, welcher Auslöser vorliegt, um die Behandlung möglichst effizient zu gestalten. Therapie Gerade wenn Du hörst, dass auch strukturelle Veränderungen zu Ischiasbeschwerden führen können, wirst Du vermutlich sehr schnell an eine OP denken, oder? Diese kann tatsächlich zum Teil schneller eine Schmerzlinderung herbeiführen (6-26%), aber nach einem Jahr sind die Ergebnisse nahezu gleich. Aus diesem Grund wird meist empfohlen, zunächst 12 Wochen konservativ zu behandeln, bevor man überhaupt an eine OP denkt. Ausnahmen sind hier stärkere Symptome, wie Hinweise auf ein Cauda Equina Syndrom (Verlust der Blasen-/ Mastdarm-Funktion) oder rasche Zunahme einer Lähmung bzw. Unfähigkeit den betroffenen Körperteil gegen die Schwerkraft zu bewegen. (4) Im Bereich der konservativen Behandlung kommt es ein Stück weit darauf an, was ursächlich ist. Zunächst gilt aber, wie immer die Grundregel „Calm shit down, build shit up“. Weitere Informationen kannst Du auch im Artikel „Was tun bei Sportverletzungen?“ finden. Wichtig ist hier vor allem der zweite Teil der Regel. Sinn macht es, ergänzend gezielte Übungen zur Kräftigung oder Nervenmobilisation (siehe nebenstehendes Video) durchzuführen. https://youtu.be/1erJjVtv4OQ Manuelle Therapie oder auch Osteopathie können zusätzlich oft bei der Linderung der Beschwerden helfen. Die Nutzung von Schmerzmedikamenten ist eine sehr individuelle Entscheidung. In Leitlinien gibt es hierzu keine klare Empfehlung. Persönlich würde ich darauf verzichten, es sei denn, ich könnte vor Schmerzen nicht mehr schlafen. Das ist aber ganz klar meine persönliche Meinung! Kortisoninjektionen, an die betroffene Nervenwurzel können manchmal zu einer ersten Linderung führen, sind aber, ähnlich wie Schmerzmittel im allgemeinen, eine sehr persönliche Entscheidung. Prognose Die Prognose bei Ischiasbeschwerden (Ischialgien) ist übrigens günstig. Nach einem Zeitraum von 12 Wochen berichten 50 % der Patienten über eine deutliche Besserung, nach 12 Monaten über 70 %. (4) Wichtig ist auch zu sagen, dass auch alleine eine negative Überzeugung des Patienten (Nocebo) mit einer schlechteren Prognose im Zusammenhang stehen. Fazit Wie Du hoffentlich mitnehmen kannst, sind Ischiasbeschwerden zwar häufig schmerzhaft, aber ein Problem, was meist wieder vergeht. Wichtig ist, zum einen dieses Wissen, aber auch, die Behandlung an Deine Beschwerden optimal anzupassen. Schmerz hat viele Fazetten und auch Gründe. Je genauer eine Therapie an Dich angepasst ist, desto schneller kannst Du Deine Schmerzen wieder loswerden. Und ich hoffe, dass Du auch mitnehmen konntest, dass Rückenschmerzen größtenteils nicht mit dem Ischiasnerv in Zusammenhang stehen. https://youtu.be/Lpnhu1qAIQc Zum Podcast Quellen (1) Schünke, M., Schulte, E., Schumacher, U., Voll, M.,, Wesker, K. (2007). Prometheus, LernAtlas der Anatomie, Allgemeine Anatomie und Bewegungssystem. Stuttgart: Thieme. (2) https://flexikon.doccheck.com/de/Nervus_ischiadicus (3) https://www.thieme-connect.de/products/ebooks/lookinside/10.1055/b-0034-60790 (4) https://www.physiomeetsscience.net/was-patienten-und-therapeuten-ueber-eine-ischialgie-wissen-sollten/ (5) https://www.physiomeetsscience.net/chirurgische-versus-nicht-chirurgische-behandlung-von-ischiasbeschwerden/ (6) https://www.physiomeetsscience.net/ischias-oder-ischios-differenzierung-von-n-ischiadicus-und-hamstrings-beim-slr/ Etienne RiesWie Du vielleicht schon mitbekommen hast, ist mein Name